Traumatisk skulderluksasjon skiller seg fra majoriteten av pasienter vi møter i klinisk praksis, da denne domineres av pasienter med uspesifikke smerter. Det er derfor viktig at klinikeren også er oppdatert på tilstander med et akutt og traumatisk forløp, da disse skiller seg fra de pasientene man ser mest av. Denne artikkelen drøfter håndteringen av traumatiske skulderluksasjoner.
Skulderluksasjon er en potensiell alvorlig og relativt hyppig skade, spesielt hos yngre og idrettsaktive individer. Av alle luksasjoner forekommer de i skulder hyppigst, med en insidens på 8.2-23.9 pr. 100.000 mennesker. Hyppigst hos menn, med en ratio på 2.5:1. Nesten 50% av pasientene er 15-29 år [1-4]. Enger og forfattere publiserte i 2018 en oversikt over skulderskader på Oslo Legevakt [5] (denne studien ble også omtalt i Fysioterapi i Privat Praksis, nr 4, 2018). Av totalt 3218 pasienter med mistenkt skulderskade, var det 442 dislokasjoner. Ser man på kun luksasjoner av GH-ledd, var dette 351 pasienter. Ut fra denne studien kan man derfor estimere at omkring 13% av pasienter med akutt skulderskade på legevakten faktisk har skulderluksasjon. Av disse var 73% menn. Traumatiske luksasjoner forekommer i over 95% av tilfellene anteriort, og kun en liten fraksjon av pasienter lukserer posteriort [3].
Hvem lukserer og hva skjer med de?
På et generelt grunnlag kan man si at de som gjennomgår en skulderluksasjon gjør dette etter en traumatisk hendelse, de lukserer anteriort, de er hyppigst menn, og er unge og idrettsaktive [6]. Gruppen med såkalt atraumatisk instabilitet klassifiseres sjeldent i litteraturen, har diffuse diagnosekriterer og er antageligvis overdiagnostisert i klinisk praksis. Etter alt å dømme er pasienter med faktisk atraumatisk instabilitet sjeldent, og litteraturen estimerer at 96% av pasienter med skulderinstabilitet har et traumatisk opphav [3,7-9]. 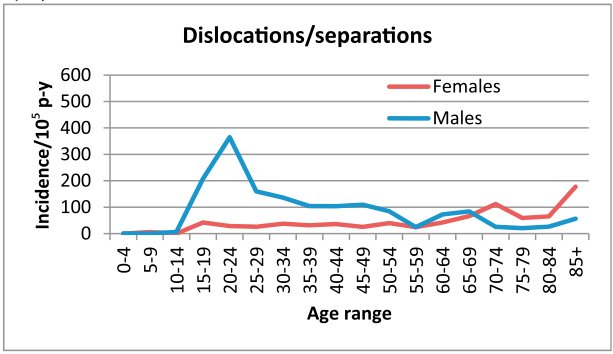
I Enger sin studie [5] ser man en topp i forekomsten av luksasjoner fra slutten av tenårene til midten av tyve-årene (se bilde). Mekanismen er typisk fall eller taklinger på utstrakt arm som setter skulderen på strekk slik at statiske stabiliseringskomponenter ryker. Hyppigst forekommer en såkalt Bankart lesjon [10]. Dette er en avulsjon av inferiore labrum fra glenoid idét denne løsrives fra scapulas periost (se bilde). Denne skaden øker sannsynligheten for ytterligere instabilitet, og forekommer svært hyppig (over >85% av førstegangsluksasjoner pådrar seg denne skaden [11]). Sammenfallende med dette kan det forekomme en ossøs fraktur av glenoid, en såkalt ”bony Bankart”. Oftere forekommer samtidige skader på ligamentkompleksene i det midtre og superiore glenohumeralligamentet samt isolerte labrumskader [6].
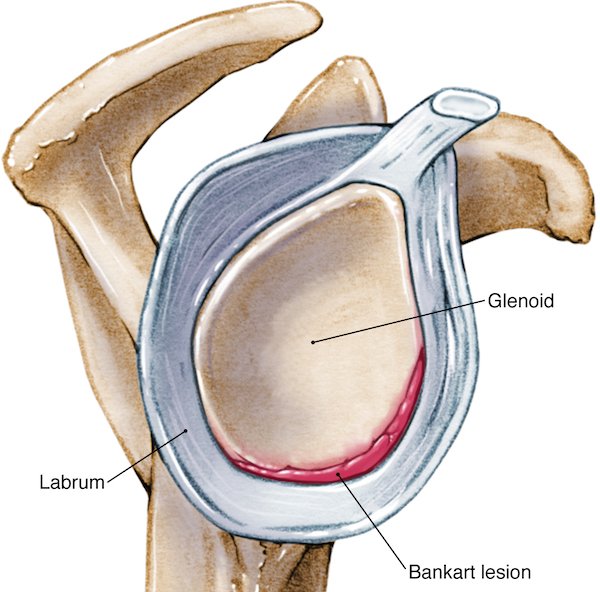
Bankart skade
En skade på posteriore caput humeri som følge av impaksjonen mot den hardere glenoid, kalles Hill Sach lesjon og forekommer hos >50% av førstegangsluksasjoner. Cuffrupturer og frakturer av tuberculum majus forekommer hyppigst hos pasienter >40år [6,12]. Nerve- og vaskulære skader forekommer mindre hyppig (hhv 10% og 2%), men er desto mer alvorlig [12]. Klinikeren bør være spesielt obs på affeksjon av n. Axillaris, som gir parese av bl.a. deltoideusmuskulaturen. Cuffrupturer etter luksasjon øker med økende alder, men klinikeren må være obs på den generelle forekomsten av asymptomatiske cuffrupturer i befolkningen over 40-50 år [13]. Det kan derfor være vanskelig å kartlegge kliniske relevante cuffrupturer hos eldre pasienter med skulderluksasjon, men heldigvis forekommer luksasjon hos de over 40 år sjeldent.
Håndteringen av den akutte pasient
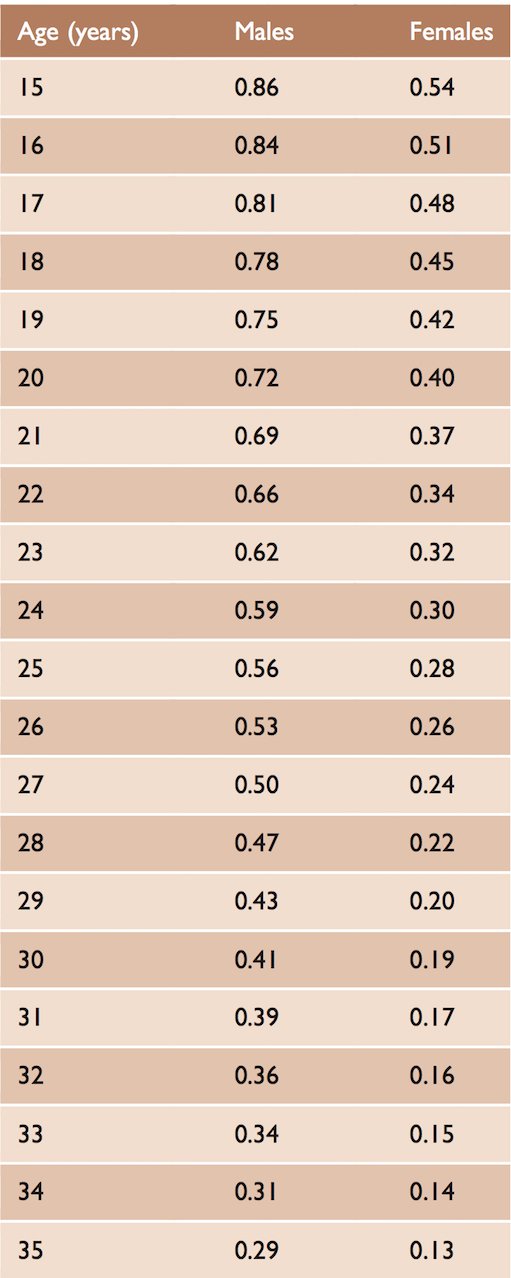
Reluksasjonsrisiko fordelt på kjønn og alder
Fysioterapeutens vurdering av den akutte, traumatiske skulderluksasjon bør farges av litteraturen på området. Med andre ord bør man være klar over sjansen for tilbakevendende instabilitet, langvarig sekvele og posttraumatisk artrose som risikofaktorer i denne gruppen. Generelt sett er sjansen for tilbakevendende instabilitet omvendt proporsjonal med alder; desto yngre pasienten er, desto høyere er sjansen for at skulderen vil reluksere innenfor 2 år. Gutter relukserer betydelig hyppigere enn jenter (se bilde). Robinson fulgte opp 252 pasienter med førstegangsluksasjon [14]. 86% av mannlige 15-åringer vil reluksere igjen innenfor to år, 72% av 20-åringer og 56% av 25-åringer. Ved 35 år så er det <30% som får reluksasjon. Tallene er vesentlig lavere for kvinner. Man ser også et økende omfang av intraartikulær skade proporsjonalt med antall reluksasjoner, som igjen tilsier at man utsetter leddet for progressiv skade med økende antall luksasjoner [15].
Tidlig håndtering av den akutte luksasjon
Reponering bør foregå så hurtig som mulig for å unngå/minimere følgeskader. Dersom det ikke er helt særskilte omstendigheter, bør reponering foregå på sykehus/legevakt. Det kreves normalt beroligende/muskelavslappende eller anestesi for adekvat reponering. Det tas typisk to røntgenbilder før reponering for å vurdere luksasjonsretning og eventuelle følgeskader (fraktur av collum humeri eller tuberculum majus). Deretter tas kontrollbilder for å sikre at caput ligger riktig mot glenoid. Stort sett alle pasienter blir immobilisert i slynge, og det har vært undersøkt om immobilisering i utoverrotasjon skapte bedre tilhelingsforhold og mindre sjanse for reluksasjon enn tradisjonell immobilisering i internrotasjon (se bilde). Dette er nå avvist, og man anbefaler i dag tradisjonell immobilisering i internrotasjon da dette både er mer behagelig og lettere å håndtere for pasienten [16]. Interessant nok er det også betydelige geografiske forskjeller på varigheten av immobilisering, strekkende fra 0-6 uker, avhengig av lokal praksis. Det er derimot konsensus i litteraturen på at immobiliseringen bør være så kort som mulig, og maksimalt én uke før man begynner gradvis bevegelse og mobilisering [6].
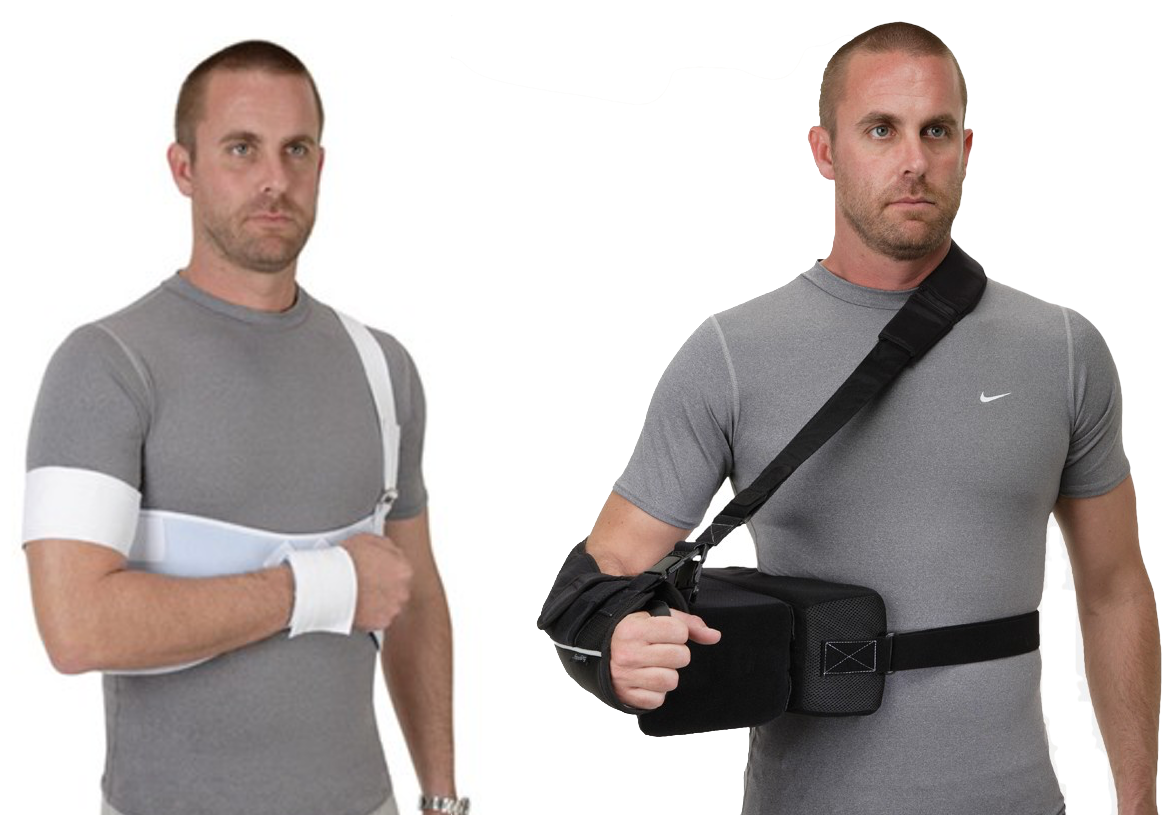
Immobilisering i nøytral- eller utoverrotasjonsstilling
Man har altså ingenting å tjene på å la pasienten gå med slynge/fatle i lengre periode, og som kliniker bør man derfor oppfordre til bevegelse og aktivitet så raskt som mulig. Etter den initielle håndteringen med reponering av luksasjonen og påfølgende (kort) immobilisering, er det betydelig diskusjon omkring videre behandling av denne gruppen pasienter.
Traumatisk førstegangsluksasjon: operasjon eller ikke?
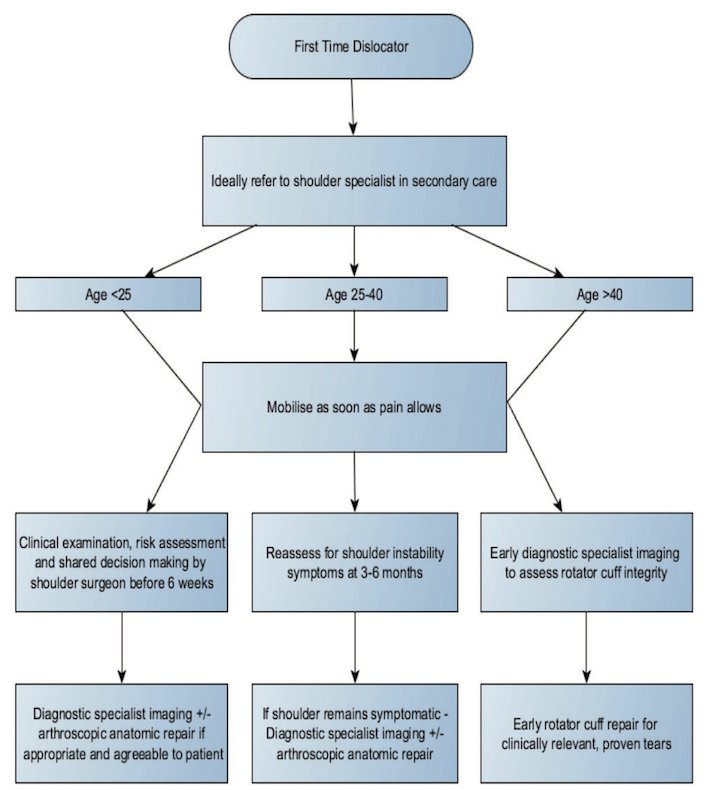
Dette spørsmålet er langt fra nytt, og har skapt debatt i fagmiljøet i mange år. I Norge har vi en forholdsvis konservativ tilnærming til denne pasientgruppen, og med et offentlig finansiert helsevesen er det ikke overraskende at holdningen (og operasjonsraten) er annerledes i andre land som har andre finansieringsformer. Mange land har de senere årene vist liberal tilnærming til førstegangsluksasjoner, og velger å operere mange flere enn man gjør i Norge. I alle tilfeller er det konsensus, også i Norge, på at veldig mange idrettsaktive, unge pasienter vil reluksere skulderen flere ganger etter førstegangsluksasjon. En helt ny omfattende analyse viser at totalt sett relukserer ca. 50% av pasientene innenfor to år [17], men som nevnt er det høyere reluksasjonsrater desto yngre pasienten er og raten er også avhengig av kjønn (menn relukserer hyppigere enn kvinner). Denne samme oversikten peker også på at vi langt fra kjenner optimal posttraumatisk oppfølging av førstegangsluksasjonen, og det er antageligvis mye å hente i bedre oppfølging i den akutte og subakutte fasen. Her kommer naturligvis fysioterapeuter inn, som i mye større grad enn i dag bør involveres tidligere i det posttraumatiske forløpet. I Norge er det fortsatt slik at mange pasienter ikke en gang blir henvist (eller oppsøker) fysioterapi etter førstegangsluksasjonen, da de reponeres på sykehus og får beskjed om å gradvis belaste skulderen etter at de fjerner slyngen. Følgelig vet vi altfor lite om hvilke faktorer som gjør at noen relukserer hyppigere enn andre, og om det er mulig å forebygge dette ved hjelp av bedre oppfølging. Det har ikke vært tradisjon for å utføre avanserte bildediagnostiske undersøkelser hos pasienter med førstegangsluksasjon. Allikevel er det godt dokumentert at de fleste pådrar seg Bankart og Hill Sach lesjoner, og mange også alvorlige labrum- og ligamentskader. Tradisjonell røntgen ikke er sensitivt nok for å plukke opp disse skadene og man anbefaler således MR artrogram [18]. Det kan være verdt å nevne at britiske retningslinjer fra BESS/BOA i 2015 anbefaler operasjon for yngre, idrettsaktive, mannlige pasienter ved traumatisk skulderluksasjon [3]. Er pasienten i denne risikosonen er det derfor fysioterapeutens ansvar å ta risikofaktorene på alvor og drøfte mulige behandlingsvalg. Det er viktig å understreke at dette bør være en avgjørelse som tas i samråd med en velinformert pasient. De samme retningslinjene har laget et flowchart for å vise resonneringen rundt de forskjellige alderstrinnene (se bilde).
Rehabilitering etter førstegangsluksasjon
På undertegnedes facebookside ”JevneHelse” utførte jeg en høyst uformell avstemning basert på usikkerhetene som hersker omkring håndteringen av førstegangsluksasjoner. Spørsmålet var: ”Bør en 22 år gammel fotballspiller som under kamp får traumatisk, fremre dislokasjon bli vurdert av ortoped etter det første traumet?” Av 77 responderende, svarte kun 18% at han bør ha en kirurgisk vurdering. 82% mente at pasienten bør primært behandles konservativt. I lys av denne uhøytidelige undersøkelsen, er det et urovekkende dårlig grunnlag vi baserer konsensusen på. Studiene som foreligger er i favør av operasjon for unge, mannlige, idrettsaktive pasienter med traumatisk skulderluksasjon. Generelt reduseres reluksasjonsraten med alder, men dette kan like gjerne være på grunn av redusert kontakt og risikoatferd, og vi må derfor vokte oss for å trekke en falsk konklusjon om at dette er fordi vi håndterer pasientene godt nok. Det er antageligvis mye å hente i optimalisering av rehabilitering for pasienter som ikke er direkte kandidater for kirurgi, og det er godt dokumentert at pasienter med skulderinstabilitet har utfordringer både med styrke, bevegelighet og propriosepsjon [19,20]. Med tanke på at dokumentasjonen på dette området har vært begrenset, har rehabiliteringen av instabile skuldre også antageligvis bært preg av stor variasjon i kvalitet, intensitet, øvelsesutvalg, dosering og fokus. Følgelig er det på høy tid med studier som sammenligner forskjellige treningsprogrammer, og ikke minst sammenligner en optimal rehabiliteringsstrategi for en ung, mannlig, idrettsutøver med førstegangsluksasjon med stabiliserende kirurgi.
Kliniske betraktninger
Denne artikkelen har oppdatert leseren på traumatisk skulderluksasjon. I motsetning til den mer diffuse atraumatiske instabiliteten, er det etter hvert mye og god dokumentasjon rundt traumatiske luksasjoner. Klinikeren bør være spesielt oppmerksom på unge, mannlige, idrettsaktive førstegangsluksasjoner, som med god dekning i litteraturen bør vurderes kirurgisk på grunn av høy fare for reluksasjon. Dette bør være en avgjørelse som tas i samråd med ortoped og en velinformert pasient. Videre bør klinikeren være obs på at lengre immobilisering (>1 uke) ikke er formålstjenlig, og man bør oppfordre til hurtig, men trygg mobilisering på tross av en del smerter i forbindelse med traumet. Avhengig av alder, kjønn og idrett bør pasienten vurderes med bildediagnostiske modaliteter for å avdekke alvorlige følgeskader på labrum, ligamentkomplekset og leddflate. Cuff- og nerveskade må vurderes, spesielt hos godt voksne som lukserer. Terapeuten må være klar over at forskningen rundt rehabilitering av traumatisk instabilitet er begrenset, men det anses å være god praksis å gjøre rehabilitering som ivaretar propriosepsjon, vektbæring og trener styrkeforskjeller i rotatorcuffens innover- og utoverførere.
Referanser:
- Simonet, W.T., et al.: Incidence of anterior shoulder dislocation in Olmsted County, Minnesota. Clin Orthop Relat Res, 1984(186): p. 186-91.
- Kroner, K., et al.: The epidemiology of shoulder dislocations. Arch Orthop Trauma Surg, 1989. 108(5): p. 288-90.
- Brownson, P., et al.: BESS/BOA Patient Care Pathways: Traumatic anterior shoulder instability. Shoulder Elbow, 2015. 7(3): p. 214-26.
- Zacchilli, M.A., et al.: Epidemiology of shoulder dislocations presenting to emergency departments in the United States. J Bone Joint Surg Am, 2010. 92(3): p. 542-9.
- Enger, M., et al.: Shoulder injuries from birth to old age A 1-year prospective study of 3031 shoulder injuries in an urban population. Injury, 2018.
- King, S.W., et al.: Management of first time shoulder dislocation. Journal of Arthroscopy and Joint Surgery, 2018. 5(2): p. 86-89.
- Jaggi, A., et al.: Rehabilitation for shoulder instability. Br J Sports Med, 2010. 44(5): p. 333-40.
- Noorani, A., et al.: BESS/BOA patient care pathways: Atraumatic shoulder instability. Shoulder & Elbow, 2018.
- Bateman, M., et al.: Diagnosis and management of atraumatic shoulder instability. Journal of Arthroscopy and Joint Surgery, 2018. 5(2): p. 79-85.
- Bankart, A.S., et al.: Recurrent or habitual dislocation of the shoulder-joint. 1923. Clin Orthop Relat Res, 1993(291): p. 3-6.
- Gooding, B.W.T., et al.: The Management of Acute Traumatic Primary Anterior Shoulder Dislocation in Young Adults. Shoulder & Elbow, 2017. 2(3): p. 141-146.
- Cutts, S., et al.: Anterior shoulder dislocation. Ann R Coll Surg Engl, 2009. 91(1): p. 2-7.
- Robinson, C.M., et al.: Injuries associated with traumatic anterior glenohumeral dislocations. J Bone Joint Surg Am, 2012. 94(1): p. 18-26.
- Robinson, C.M., et al.: Functional outcome and risk of recurrent instability after primary traumatic anterior shoulder dislocation in young patients. J Bone Joint Surg Am, 2006. 88(11): p. 2326-36.
- Shin, S.J., et al.: Intra-articular lesions and their relation to arthroscopic stabilization failure in young patients with first-time and recurrent shoulder dislocations. J Shoulder Elbow Surg, 2016. 25(11): p. 1756-1763.
- Finestone, A., et al.: Bracing in external rotation for traumatic anterior dislocation of the shoulder. J Bone Joint Surg Br, 2009. 91(7): p. 918-21.
- Kavaja, L., et al.: Treatment after traumatic shoulder dislocation: a systematic review with a network meta-analysis. Br J Sports Med, 2018. 52(23): p. 1498-1506.
- Waldt, S., et al.: Anterior shoulder instability: accuracy of MR arthrography in the classification of anteroinferior labroligamentous injuries. Radiology, 2005. 237(2): p. 578-83.
- Sadeghifar, A., et al.: A Comparison of Glenohumeral Internal and External Range of Motion and Rotation Strength in healthy and Individuals with Recurrent Anterior Instability. Arch Bone Jt Surg, 2014. 2(3): p. 215-9.
- Barden, J.M., et al.: Dynamic upper limb proprioception in multidirectional shoulder instability. Clin Orthop Relat Res, 2004(420): p. 181-9.