Vårt syn på pasienters komplekse smerteopplevelser har i lang tid vært vurdert gjennom en kvantitativ linse. Pasienters liv og subjektive forståelse destilleres ned til sterile variabler i et regneark, og så gjør vi vitenskapelige granskninger av disse historiene de forteller oss, og blir overrasket over at vi ikke får svarene vi ønsker. Men er vi selv med på å gjøre dette uforståelig for pasientene, og gjøre at tiltakene vi foreskriver ikke gir mening?
Store Norske Leksikon definerer kvantitativ metode som «forskningsmetoder som brukes ved innsamling og analyse av kvantitative data. Dette er data som foreligger i form av tall eller andre mengdetermer, i motsetning til kvalitative data, som vanligvis uttrykkes i form av tekst.» Det er liten tvil om at kvantitativ forskning har dominert medisinen i mange år. Kvalitative metoder, hvor man vanligvis gjør dybdeintervjuer med et lite utvalg av pasienter og uttrykker resultatene via gjennomgående domener som går igjen i de forskjellige historiene, har nærmest vært betraktet som naive og søte kuriositeter i den ellers sterile forskningsverdenen.
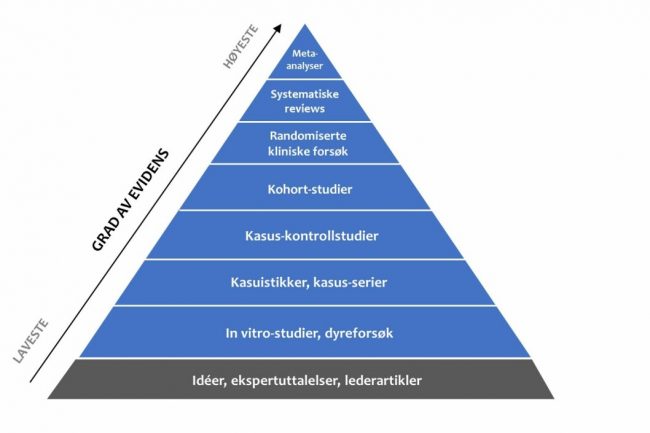
Vi kjenner alle pyramiden over evidens hvor systematiske gjennomganger og meta-analyser representerer toppen. Der hvor man strukturerer, systematiserer og presenterer den tyngste forskningen vi har klart å oppdrive på det aktuelle feltet. I motsatt ende av pyramiden ligger meningsytringer, ledere og case-rapporter. Forskningens «bunnslam» har i beste fall vært ansett som idéskapende, men alltid med en viss skepsis og lite relevanse i den store sammenhengen. Men når vi nå sitter i et paradigmeskifte i vår forståelse av muskelskjelettplager, fremstår plutselig kvalitativ forskningsdata som mer betydningsfulle enn noensinne. Vi forstår nå at mange av modellene vi har lagt til grunn ikke omfavner kompleksiteten i muskelskjelettsmerter. Det er på tide å lytte til hva pasienten faktisk sier.
Den sosiopsykologiske modellen
De senere årene har flere forskere tatt til orde for å forandre måten vi møter pasienter med ikke-traumatiske muskelskjelettplager, herunder majoriteten av rygg-, nakke-, skulder-, hofte- og knesmerter [1]. Overdiagnostikk, definert som «diagnostikk av en medisinsk tilstand som ikke ville ført til plager, symptomer eller død dersom den hadde forblitt uoppdaget» er et anerkjent og vidstrakt problem innenfor helsevesen over hele verden, inkludert Norge [2]. Det er åpenbart at samfunnsansvaret vi forvalter innenfor muskelskjeletthelse ikke er ivaretatt og at pilene peker i feil retning. Behandling skal være fundamentert i en biopsykososial modell [3], men allikevel er pasienter i stor grad forstått – og formet – ut i fra en biomedisinsk modell. Vi vet etter hvert en hel del om psykososiale faktorer og hvordan disse i stor grad preger smerteopplevelsen, ofte i mye større grad enn de biomedisinske. Men den siste delen av modellen, den sosiale konteksten, vet vi forsvinnende lite om sammenlignet med de to øvrige. Enda mindre vet vi hvordan vi skal angripe denne delen av pasientbehandlingen. Men kvalitativ forskning gir oss flere pekepinner på hvor vi har gått galt, og hva vi kan gjøre for å styre skuta i en riktigere retning.
Hva forteller pasientene oss?
Da kvalitativ metode har fremstått som kvantitativ forsknings lillebror, så har det tatt sin tid før kvalitativ data har fått vind i seilene. Men i takt med forståelsen vår av psykososiale faktorer, har stadig flere forskere fattet interesse for å forstå hva pasientene faktisk mener om den konteksten de står i, i møtet med helsepersonell. Derfor har det de senere årene kommet stadig flere tankevekkende publikasjoner på dette området. Det er spesielt gledelig å se hvordan kvalitativ forskning dekker over de store områdene innenfor muskelskjelett, som hoftesmerter [4], degenerativ meniskplage [5], subakromielle plager [6], rotatorcuff rupturer [7] og korsryggsplager [8-10]. Innenfor hver enkelt av disse, er det naturligvis egne problemstillinger som diskuteres, men som et overordnet og tilbakevendende tema så er det dette med «skade» på leddet og/eller andre strukturer som går igjen. Selv om vi i fagmiljøet er godt skolert i bildediagnostikkens muligheter og begrensninger, tar vi nok ikke høyde for hvordan vår kultur og historie bærer med seg en bagasje som lever i beste velgående ute i befolkningen. Vi har brukt mange år på å overbevise pasienten om bildediagnostikkens fortreffelighet. Og det er klart at det er enklere å forklare noe ut i fra en håndfast «feil» i systemet, enn å forville seg ned i kaninhullet med vanskelige forklaringer omkring søvn, stressmestring, bekymringer og andre livsstilsfaktorer. Vår egen forståelse av problemet til pasienten er ofte formet av trender i faget og nåværende litteratur. Pasienters forståelse er derimot i større grad formet av trender i massemedia, sosiale medier, bekjente, familie og egne overbevisninger. Denne diskrepansen kan skape stor avstand mellom pasient og kliniker, som igjen kan gjøre det vanskelig å skape en god kjemi og allianse med pasienten. Vi ser nå at elementer som «self-efficacy» og «pain self-efficacy» [11] er tilbakevendende mediatorer i smerteopplevelsen. Der hvor vi tidligere har jobbet i en «apparatsfeilmodell», hvor man har forsøkt å finne mekaniske eller biomedisinske faktorer som vi skal endre, ser vi at disse i mindre grad ser ut til å ha særlig betydning for smerten. Et godt eksempel på dette er subakromielle skuldersmerter, hvor man har antatt at skulderstyrke i seg selv er en uavhengig mediator. Antagelsen om at pasienten blir bedre fordi hen blir sterkere av trening har vist seg å stemme dårlig med forskningsfunnene. Pasienten kan oppnå god effekt av trening, selv om vedkommende ikke blir sterkere, og pasienten kan bli sterkere uten å få mindre smerter. Det må derfor legges andre forklaringsmodeller til grunn for hvorfor treningen har, eller ikke har, effekt. Hvordan pasienten mestrertilstanden sin ser ut til å ha mye større betydning for utfallet, enn ulike biomekaniske faktorer. Dessverre har disse biomekaniske faktorene tatt opp enormt mye plass på utdanningsinstitusjoner over hele verden, uavhengig av profesjonstilhørighet. Følgelig har vi gjennom mange tiår utdannet helsepersonell i en sterk tro på at de faktorene som ser ut til å bety minst er de viktigste. Dette er et urovekkende paradoks.
Ingen rasjonelle mennesker vil tro at treningsterapi kan hjelpe strukturer som er ødelagt eller skadet
Pasientene i de kvalitative studiene rapporterer ofte en dyp frustrasjon i møtet med helsepersonell. De opplever spesielt følelsen av hjelpesløshet ovenfor «uspesifikke problemstillinger» og søker klarere og tydeligere svar til hvorfor smerten har oppstått, og hva de skal gjøre med plagen. Mange opplever at helsepersonellet trivialiserer problemstillingen og mange sitter igjen med følelsen av at helsepersonellet har fortalt at smerten ikke er «reell» og at den «sitter i hodet». Pasientene føler seg altså oversett og misforstått, og at de har blitt møtt med manglende forståelse, empati og validering. Dette er utvilsomt ikke helsepersonellets hensikt, men like fullt er dette følelser og tanker som vi som klinikere må snakke høyt om. Dersom vår mangelfulle kommunikasjon medfører at pasientene har mistillit til oss, og våre råd og tiltak, er dette et problem som er mye større og mer fundamentalt enn om treningsprotokollen er «evidensbasert». Vi må tvert i mot benytte disse funnene fra de kvalitative studiene til å løfte frem en bredere, mer ydmyk og åpen diskusjon om hva en god kliniker i 2022 skal være. Vi må diskutere hvordan vi best mulig møter pasienter med langvarige muskelskjelettplager på kontoret og ikke minst må vi snakke om hvordan vi skal kontekstualisere tiltakene våre slik at de resonnerer hos pasienten.
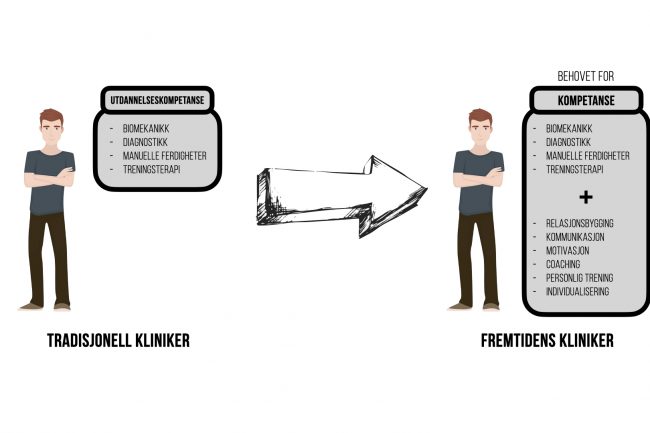
Hva gjør treningen «inkompatibel»?
Sitatet som legges til grunn for denne artikkelen er hentet fra en kvalitativ studie publisert i 2020 med tittelen:»You’d be better off to do the keyhole and make a good job of it» a qualitative study of the beliefs and treatment expectations of patients attending secondary care with degenerative meniscal tears» [5]. Her ble pasienter med degenerativ meniskruptur intervjuet etter å ha blitt henvist til ortopedisk vurdering. Gjennomgående temaer var fokuset rundt MR-svaret og at menisken var ødelagt, og at trening fremstod inkompatibelt med tilhelingsprosessen. Det var en unison mening om at trening kunne, og antageligvis ville, gjøre symptomene verre og skape enda mer slitasje og unødvendig skade på meniskstrukturene. Dette står naturligvis i sterk kontrast med gjeldende kliniske retningslinjer og anbefalinger fra øverste medisinske hold [12], og belyser igjen avstanden mellom forskning, klinikeren og pasienten med smerten.
Vi er nødt til å adressere elefanten i rommet. Vi kan ikke lenger stå på barrikadene og slå oss på brystet når det publiseres placebokirurgistudier [13-16]. Mange av disse tiltakene som ikke viser seg bedre enn placebo, er allerede sammenlignet med trening i andre studier og funnet likeverdig. Enkel matematikk skulle da tilsi at man, gjennom denne linsen, må betrakte treningsterapi som en form for placebo. I tillegg til dette premisset, så foreligger også studier hvor «fysioterapi» faktisk er sammenlignet med placebo. Uten å røpe for mye, så er det hvert fall ingen grunn til å stå på barrikadene og skrike disse resultatene høyt [17,18]. Vi må ha en mye mer edruelig holdning til hva tiltakene våre gjør og hvor mye de er i stand til å gjøre. Vi må forstå, respektere og diskutere hvordan alle tiltak benyttes i en kontekst, og at denne konteksten vil variere fra kliniker til kliniker, og fra pasient til pasient. Vi må dyrke relasjonsbyggingen med pasienten, slik at pasientmøtet i større grad omfavner hvilke faktorer som er viktig for akkurat den pasienten foran deg. Ingen rasjonell person ville gjennomføre trening som et tiltak dersom de sitter igjen med en forståelse av at skulderen, kneet eller hoften er strukturelt ødelagt. Og nettopp hvordan pasienten forstår problemet sitt burde informere vår videre kommunikasjon i større grad. Forskningen viser dessverre at det fortsatt er stor avstand mellom pasientene og oss som forsøker å hjelpe, og dette må vi bare innse og respektere. Det blir vårt ansvar å gjøre treningsterapi mer kompatibelt som tiltak for pasienten foran oss. På denne veien må vi bare godta at man vil miste noen. Og det bør kanskje heller ikke anses som et nederlag. Kanskje må vi innse at kommunikasjonsformen og budskapet vil tolkes, forstås og respektert annerledes avhengig av mottakeren. Vi må respektere ortopedkirurgenes unike evne til å kontekstualisere behandlingstiltaket til å passe hånd-i-hanske med forståelsen pasienten sitter med. I en apparatsfeilmodell så vil ortopedisk kirurgi alltid bli ansett som gullstandard og være det riktige tiltaket for mange pasienter. Så får vi i mellomtiden heller diskutere internt i faget hva som er rett og galt i henhold til litteraturen. Fremtidens kliniker må beherske langt flere elementer enn det de fleste av oss ble utdannet til. Det er en utfordring å sjonglere kunnskapen fra mental trening, psykologi, relasjonsbygging, kommunikasjon, treningsterapi og manuelt håndverk. Spørsmålet er om vi har råd til å la være?
REFERANSER
1. Lewis, J., et al.: Is it time to reframe how we care for people with non-traumatic musculoskeletal pain? Br J Sports Med, 2018.
2. Moynihan, R., et al.: Preventing overdiagnosis: how to stop harming the healthy. Bmj, 2012. 344(may28 4): p. e3502-e3502.
3. Waddell, G., The Back Pain Revolution2004, Edinburgh: Churchill Livingstone.
4. B, I.R.d.O., et al.: ‘My hip is damaged’: a qualitative investigation of people seeking care for persistent hip pain. Br J Sports Med, 2020. 54(14): p. 858-865.
5. O’Leary, H., et al.: «You’d be better off to do the keyhole and make a good job of it» a qualitative study of the beliefs and treatment expectations of patients attending secondary care with degenerative meniscal tears. Musculoskelet Sci Pract, 2021. 51: p. 102281.
6. Cuff, A., et al.: Subacromial impingement syndrome – What does this mean to and for the patient? A qualitative study. Musculoskeletal Science and Practice, 2018. 33: p. 24-28.
7. Malliaras, P., et al.: ‘Physio’s not going to repair a torn tendon’: patient decision-making related to surgery for rotator cuff related shoulder pain. Disabil Rehabil, 2021: p. 1-8.
8. Darlow, B., et al.: Easy to Harm, Hard to Heal: Patient Views About the Back.Spine (Phila Pa 1976), 2015. 40(11): p. 842-50.
9. Darlow, B., et al.: Cross-sectional survey of attitudes and beliefs about back pain in New Zealand. BMJ Open, 2014. 4(5): p. e004725.
10. Darlow, B., et al.: The enduring impact of what clinicians say to people with low back pain. Ann Fam Med, 2013. 11(6): p. 527-34.
11. Chester, R., et al.: Self-efficacy and risk of persistent shoulder pain: results of a Classification and Regression Tree (CART) analysis. Br J Sports Med, 2019. 53(13): p. 825-834.
12. Siemieniuk, R.A.C., et al.: Arthroscopic surgery for degenerative knee arthritis and meniscal tears: a clinical practice guideline. BMJ, 2017. 357: p. j1982.
13. Beard, D.: Arthroscopic subacromial decompression for subacromial shoulder pain (CSAW): a multicentre, pragmatic, parallel group, placebo-controlled, three-group, randomised surgical trial. The Lancet, 2017.
14. Moseley, J.B., et al.: A controlled trial of arthroscopic surgery for osteoarthritis of the knee. N Engl J Med, 2002. 347(2): p. 81-8.
15. Paavola, M., et al.: Subacromial decompression versus diagnostic arthroscopy for shoulder impingement: randomised, placebo surgery controlled clinical trial. BMJ, 2018. 362: p. k2860.
16. Harris, I.A., et al.: Surgery for chronic musculoskeletal pain: the question of evidence. Pain, 2020. 161(Supplement 1): p. S95-S103.
17. Bennell, K., et al.: Efficacy of standardised manual therapy and home exercise programme for chronic rotator cuff disease: randomised placebo controlled trial. BMJ, 2010. 340: p. c2756.
18. Bennell, K.L., et al.: Effect of physical therapy on pain and function in patients with hip osteoarthritis: a randomized clinical trial. JAMA, 2014. 311(19): p. 1987-97.
OBS! Vi har også en podcastepisode omhandlende «Inkompatibel Trening» som du kan lytte til her