Mantraer som «min medisin er fysisk aktivitet» og «trening er medisin» har vært hjørnesteinen i håndteringen av muskelskjelettplager utover på 2000-tallet. Bevegelse og trening danner mye av ryggraden i kliniske retningslinjer og fremstår udiskutabelt som en del av førstelinjeterapien for pasienter med smerter i kroppen. Dette gjelder også på skulderområdet. Men er egentlig intuisjonen vår riktig?
I august ble det publisert en kronikk i Tidsskriftet for den Norske Legeforening titulert «Den neglisjerte vidundermedisinen» [1]. I kronikken peker Øyvind Kjerpeset på en rekke gunstige helseeffekter av regelmessig fysisk aktivitet, og retter samtidig en berettiget pekefinger mot det etablerte helsevesenet. Kjerpeset er selv nylig utdannet lege og forklarer: «jeg har blitt sjokkert over mangelen på kunnskap og interesse for rotårsakene til samfunnets helseproblemer. Fokuset blant medisinere virker å rettes nesten fullstendig mot medisinering, sykdom og reparasjon, istedenfor å jobbe med de grunnleggende problemstillingene. Helsevesenet kan sammenlignes med et synkende skip hvor alt fokuset er rettet mot å øse vann ut av skipet, mens det gigantiske hullet som lekker vann, er for ubehagelig å snakke om.»
Han argumenterer videre:
«En medisin som kunne etterligne en brøkdel av helsegevinstene som noen få minutter med fysisk aktivitet gir, hadde fullstendig revolusjonert medisinen. Den hadde trolig vunnet nobelprisen over natten, vi hadde anbefalt den til alle våre pasienter, og den hadde blitt den mest verdifulle varen i verden. Likevel blir vitenskapen om denne helsemessige vidunderatferden neglisjert av oss helsepersonell, noe som resulterer i store ringvirkninger. Den preventive og mest virkningsfulle grenen av helsevesenet er i dag svært mangelfull, og denne oppgaven er altfor stor og viktig til at den kan legges på allmennpraktikere. Med dagens organisering av helsevesenet er vi et sykevesen, fremfor et helsevesen, og prisen vi betaler for denne praksisen er høy.»
Det er lett å la seg engasjere av tankevekkende og provokative kronikker med et tydelig og lett forståelig budskap. Og ingen kan ta fra Kjerpeset det faktum at trening som medisin i altfor liten grad er forstått og respektert i dagens helsevesen. De generelle helsegevinstene av regelmessig fysisk aktivitet er udiskutable og bør verken undervurderes eller underkommuniseres. Vi er alle tjent med at samfunn som i større grad ansvarliggjøres for egen helse og bevisstgjøres omkring hvordan valgene vi tar påvirker helsen vår. Og det er viktig her å skille mellom Kjerpeset sitt overskyggende budskap; fysisk aktivitet er viktig for å forebygge sykdommer og opprettholde god helse på populasjonsnivå, og hvordan trening som medisin fungerer i håndtering av diverse lidelser. Det er med andre ord stor forskjell fra å promotere de generelle helsegevinstene regelmessig fysisk aktivitet har, og å kvantifisere hvor effektivt trening som tiltak er i medisinsk forstand. Det kan derfor synes som at pendelen muligens svingte både for fort og for langt inn i fysioterapien når den vitenskapelige bølgen skylte innover fagene på 2000-tallet. Dette var godt hjulpet frem av de mange studiene som undersøkte effekten av kirurgi sammenlignet med treningsterapi på en rekke vanlige muskelskjelettplager, spesielt kne og skulder [2-8]. Nærmest over natten ble det hevet over enhver tvil at treningsterapi var veien frem, og man designet intrikate og omfattende treningsprogrammer som skulle understøtte bruken av treningsterapi som grunnfundamentet i håndteringen av de aller fleste vanlige plagene man ser i muskelskjelettpraksis. Med fremveksten av studier som sådde tvil om mange etablerte sannheter, ble plutselig landskapet for håndteringen av muskelskjelettplager forandret og uoversiktlig. Man hadde ikke lenger noen gullstandardbehandling (kirurgi), og man så samtidig at muskelskjelettplager ble stadig mer komplekse. Var vi litt for ivrige med å implementere treningsterapi som en soleklar førstelinjebehandling, uten å diskutere de potensielle fallgruvene?
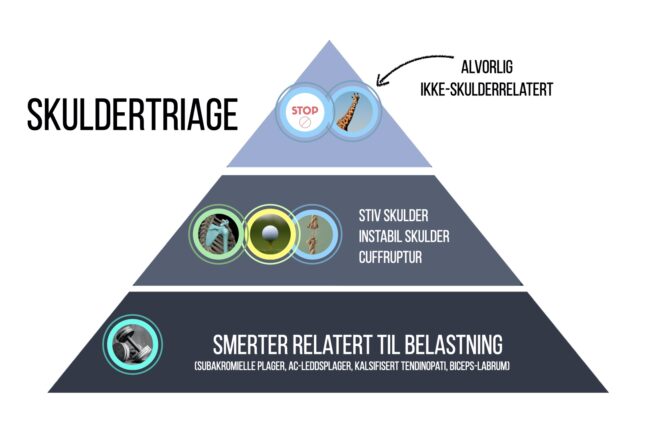
Hvordan forstår vi skulderplager i 2024?
Skulderundersøkelsen anno 2024 er forenklet i takt med økt litteratur på området. I 2019 kom det eksempelvis flere artikler som peker på at mange pasienter har lignende psykososial profil, uavhengig av hvor smerten sitter. Man har med andre ord en del fellestrekk i sykehistorien til pasienter med muskelskjelettsmerter [9,10]. Klinikeren anbefales derfor å bruke god tid på å bli kjent med personen med skuldersmertene, og stille konkrete spørsmål for å kartlegge psykososiale problemstillinger som kan være barrierer i rehabiliteringen. Risikoprofilering gjennom spørreskjemaer, for eksempel STarT Back MSK eller Örebro Screening Questionnaire, er også anbefalt. På denne måten kan man bli bedre kjent med pasienten med skuldersmertene, hvilke tanker, forventninger og bekymringer den har, hvordan den håndterer smertene sine i hverdagen og hva slags mestringsevne de har. På samme måte som i korsrygg har majoriteten av pasienter med skulderplager såkalte «uspesifikke plager», men forekomsten av spesifikke kategorier er høyere hos skulderpasienter sammenlignet med de med plager i korsryggen. For å kunne forstå og undersøke en skulder på en god måte behøver derfor klinikere grove diagnostiske kategorier, som fortsatt tillater stor grad av individualisering og klinisk resonnering omkring den enkelte pasient og vår håndtering av dennes plager.
På samme måte som i diagnostisk triagering av ryggpasienten, så vil formålet med å kategorisere skulderpasienten være å utelukke alvorlige og/eller ikke-skulderrelaterte problemstillinger, samt kategorisere – om mulig – de spesifikke årsakene først. Alvorlige årsaker til skuldersmerter er, på samme måte som hos ryggpasienter, svært sjeldent. Det kan allikevel forekomme og er illustrert i en case-report fra Tidsskriftet for Den Norske Legeforening [11]. Det kan også være verdt å merke seg at hos pasienter med spondyloartritt rapporter majoriteten ledsagende symptomer i skuldre og hofter, og en case-report beskriver hvordan en pasient med underliggende spondyloartritt behandles som en frossen skulder og dermed bidrar til diagnoseforsinkelse [12]. Nakkerelaterte skuldersmerter kan defineres som en type skuldersmerte som egentlig stammer fra et nakkeproblem. Disse to hovedkategoriene; alvorlige årsaker og nakkerelaterte skuldersmerter, kan anses som toppen av pyramiden i trekanten vår.
I midtre del av trekanten tar man for seg de spesifikke skulderkategoriene. Her kan man overordnet vurdere om skulderen er stiv, instabil eller om man mistenker cuffrupturer. Stive skuldre kan defineres som en smertefull skulder med lik begrensning i aktiv og passivt bevegelsesutslag. De vanligste her er frossen skulder [13,14] og artrose [15], men man kan også få en klinisk stiv skulder etter en akutt kalkbrist. Skulderinstabilitet har nok historisk sett blitt overdiagnostisert i klinisk praksis, hvor man nå har konsensus på at skulderinstabilitet er primært betinget i et akutt traume, hvor av atraumatisk skulderinstabilitet er svært sjelden og stort sett forbundet med en underliggende vevssykdom. Rupturer i rotatorcuffen er et stort og omfattende område som ikke belyses nærmere i denne artikkelen.
Fundamentet i trekanten består av en rekke smertetilstander i skulderen som har relativt like kliniske karakteristika, og felles for disse er at de er følsomme for belastning: smertene er altså belastningsrelaterte. Historisk sett har vi ikke hatt for vane å omtale skuldersmerter som uspesifikke, men heller skapt en myriade av mer eller mindre (u)spesifikke diagnoser som overlapper hverandre i nomenklatur og beskrivelser og som har vist seg notorisk vanskelig å skille fra hverandre. Man kan se for seg at uspesifikke smerter egentlig vil være et paraplybegrep for tilstander som inneklemming, bursitt, kalsifisert tendinopati, biceps tendinopati, cuffdegenerasjon, cufftendinopati og partiell cuff ruptur. Denne paraplyen har i praksis vært brukt i en årrekke, men man har kalt det subakromielt smertesyndrom [16]. Men subakromielt smertesyndrom er i realiteten ikke særlig forskjellig fra ‘uspesifikke korsryggssmerter’, og på samme måte er ‘patellofemoralt smertesyndrom’ også et uttrykk for uspesifikke smerter rundt kneet. I skulderen kan vi overordnet si at pasienten får vondt når de bruker skulderen – altså en belastningsrelatert skuldersmerte. Viktig her er at passiv leddbevegelse er bevart, at skulderen ikke fremstår stiv, instabil eller at man har mistanke om alvorlige eller spesifikke årsaker til smerten. Følgelig vil skulderundersøkelsen i stor grad ligne på ryggundersøkelsen. Gjennom sykehistorie og undersøkelse danner man seg en mistanke rundt ‘det verste først’ og resonnerer seg frem til hvor pasientens plager hører hjemme i trekanten.
Trening og skuldersmerter
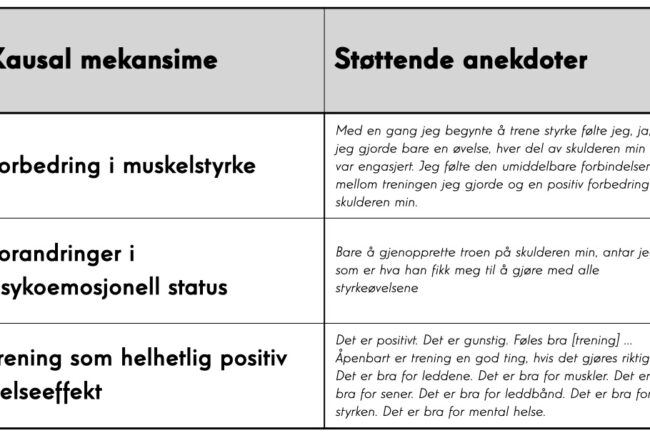
Tre forskjellige årsaksforklaringer til hvorfor trening reduserer skuldersmerter hos pasienter (hentet fra Powell 2022).
Trenings- og bevegelsesterapi anses av de fleste klinikere innenfor fysikalsk terapi som en hjørnestein i deres kliniske virke. Behandling av individer med uspesifikke skuldersmerter er et godt eksempel på dette; 99 % av spurte fysioterapeuter rundt om i verden indikerer at de ville bruke trening for å håndtere denne pasientgruppen [17]. Til tross for populariteten og den brede omfavnelsen av treningsterapi som behandling av muskelskjelettplager, har flere vært kritiske de senere år. Mange hevder, med rette, at trening ikke ser ut til å bli holdt til de samme standardene som andre behandlinger, for eksempel manuell terapi, kirurgi og akupunktur. Det foreligger fortsatt mange usikkerhetsmomenter når det kommer til bruken av trening som en spesifikk behandling; beskjedne effektstørrelser, usikkerhet rundt dose og manglende forståelse for kausale årsaksmekanismer er bare noen av disse. Denne usikkerheten representerer et paradoks for klinikere som på den ene siden ofte blir kritisert for å inkludere manuell terapi i behandlingen, mens de på en annen side konsekvent rådes til å bruke terapeutisk trening. Ironisk nok har begge intervensjoner, enten isolert eller i kombinasjon, kun produsert beskjeden klinisk effekt i studier [18].
Hvor effektivt er trening sammenlignet med andre intervensjoner?
For å fastslå den reelle effekten av en behandling anses det som nødvendig å sammenligne den eksperimentelle behandlingen (f.eks. trening) med en tilstrekkelig lik kontrollbehandling (typisk en sham/placebo-behandling). Kun én studie av høy kvalitet sammenlignet en behandlingspakke med manuell terapi og trening med en falsk kontroll (inaktiv ultralyd) for personer med skuldersmerter og rapporterte ingen signifikant forskjell i skuldersmerter og funksjonshemming etter 11 uker [19]. Ved 22 uker hadde trenings- og manuellterapigruppen en signifikant større forbedring i skuldersmerter og funksjonshemming, men forskjellen var ikke klinisk meningsfull. Denne studien utfordrer naturligvis antagelsen om at trening er effektivt for pasienter med skuldersmerter. Treningsterapi ser ut til å være bedre enn ingen behandling eller ingen treningskontroll for å forbedre skuldersmerter og funksjon; dog er effektstørrelsen beskjeden. En systematisk oversikt og meta-analyse rapporterte at progressiv motstandstrening sammenlignet med ingen behandling eller placebo gir en fordel av usikker klinisk betydning for smerte og funksjon. Den samme gjennomgangen fant at ikke-progressiv og trening uten motstand, ikke gir noen fordel i forhold til ingen behandling eller placebo [20]. Sammenlignet med mer invasive behandlingsmetoder, som injeksjon og kirurgi, kommer treningsterapi fordelaktig ut. For eksempel er det ingen klinisk viktig forskjell mellom treningsterapi og subakromial dekompresjonskirurgi og kortikosteroidinjeksjoner har en lignende effekt som treningsterapi. Det er dog viktig å understreke at treningsterapi har en mer favorabel totalprofil (systemiske helseeffekter) enn både injeksjon og kirurgi, slik at man anser tiltaket for å være totalt sett bedre enn de andre, selv om effektstørrelsen i seg selv ikke er i fordel trening.
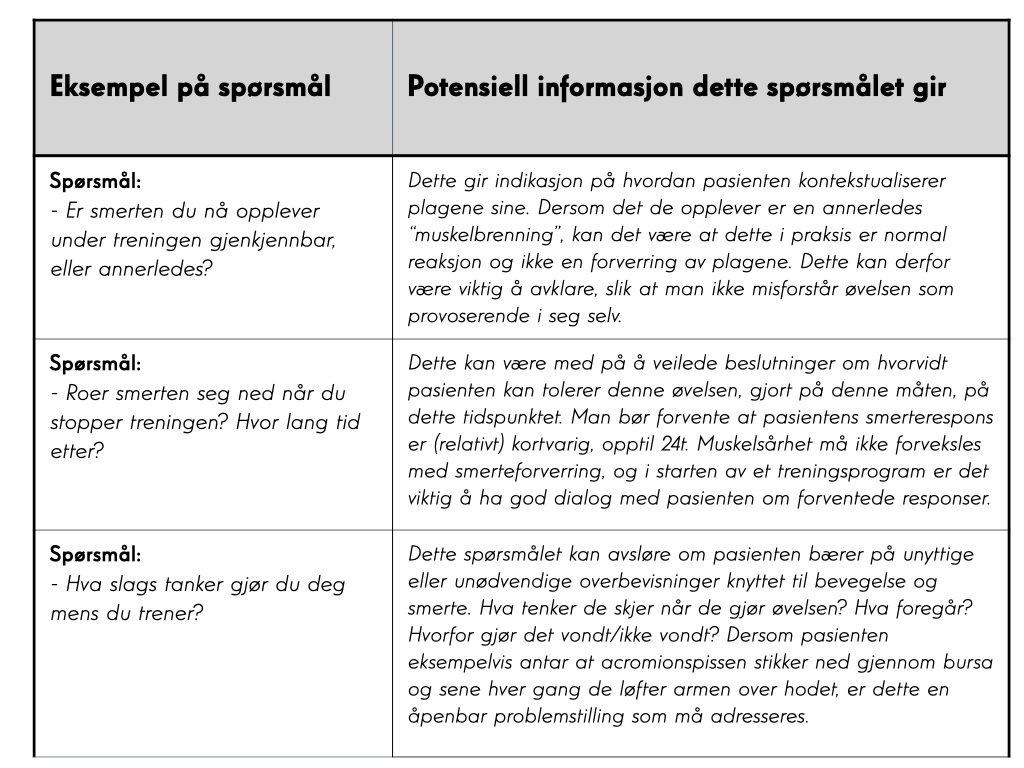
Forslag til spørsmål man kan stille pasienter mens man designer treningsprogrammer, og hva informasjonen man innhenter kan brukes til
Trening alene eller i kombinasjon med andre tiltak?
I en oppdatering av systematiske oversikter, ble det gitt «sterk» anbefaling for treningsterapi som førstelinjebehandling av uspesifikke skuldersmerter [18]. I 2024 rapporterte Michener og kolleger at det er en ekstra langsiktig fordel ved å gi manuell terapi i forbindelse med et treningsprogram sammenlignet med et treningsprogram alene. Det er uklart hvilken mekanisme som ligger til grunn for den mulige ekstra fordelen av manuell terapi til et treningsprogram, noe som belyses av en annen nylig publisert artikkel som ikke viser gruppeforskjeller mellom falsk manuell terapi og ekte manuell terapi, når det ble lagt til et treningsprogram [21,22]. Dermed kan man spekulere i at enhver ekstra fordel med manuell terapi kan skyldes kontekstuelle effekter. Basert på nåværende litteratur kan trening tilbys enten isolert eller sammen med andre terapier, for eksempel manuell terapi, og dette vil avhenge av pasientens preferanser og ønsker, samt klinikerens erfaring og kompetanse.
Finnes det en optimal måte å trene på?
En myriade av ulike variabler gjør at trening for pasienter med skuldersmerter kan virke uoversiktlig og komplekst. Her utforsker vi noen av dem.
Optimal treningstype?
Som kliniker har man mange muligheter når det kommer til valg av treningstype (f.eks. styrketrening, motorisk kontrolltrening og tøyning/stretching) for å håndtere uspesifikke skuldersmerter. To av de som er mest brukt (og mest undersøkt) er progressiv motstandstrening (forstås kanskje enklere som styrketrening) og motorisk kontroll-trening (fokuserer mer på bevegelseskvalitet og flyt). De fleste aktuelle metaanalyser rapporterer ingen vedvarende signifikant forskjell mellom spesifikk motorisk kontrolløvelse og generell styrketrening for uspesifikke skuldersmerter [23]. Gitt den tilsynelatende likheten i utfall mellom de to vanligste treningstypene, er det kanskje mer nyttig å vurdere når en spesiell treningstilnærming kan være mer passende for en pasient basert på deres preferanser og symptomprofil. Under dette rammeverket vil kliniske beslutninger om treningstype avhenge mer av symptomirritabiliteten og preferansene til et individ, snarere enn en forutinntatt skjevhet for å favorisere en treningstilnærming fremfor en annen.
Optimal dose?
Treningsdose (volum) forstås som belastningen som løftes, antall repetisjoner og antall sett med repetisjoner. I en systematisk oversikt som sammenlignet høyere kontra lavere dose styrketrening for uspesifikke skuldersmerter og fant lav til svært lav evidens for at høyere dose motstandstrening gir bedre funksjonelle resultater sammenlignet med lavere dose trening [24]. En annen nylig RCT, ikke inkludert i den gjennomgangen, rapporterte ingen signifikant forskjell mellom et progressivt treningsregime med høyere belastningsmotstand og et program med lavere belastning [25]. Det er stor usikkerhet rundt hvor ofte øvelser bør utføres (hyppighet) og den optimale varigheten av et treningsprogram for at man skal kunne forvente effekt hos pasienter. På samme måte som med treningstype, ser det ut til treningsdosen med fordel kan tilpasses individet ut fra deres preferanser, muligheter og tidsbegrensninger.
Kontraksjonstype
Den tidlige suksessen og påfølgende populariteten til eksentrisk trening for Achilles tendinopati som beskrevet av Alfredson tilbake i 1998, førte til at eksentrisk trening ble omfavnet også på skulderområdet. I likhet med de første lovende resultatene for Achilles og patellar tendinopati, var eksentrisk trening for uspesifikke skuldersmerter assosiert med forbedring av skuldersmerter og funksjon [26]. Etter hvert pekte trenden mot at eksentrisk trening ikke var mer effektivt enn konsentrisk eller isotonisk trening. Den siste systematiske oversikten og metaanalysen som utforsker effekten av eksentrisk trening for uspesfikke skuldersmerter understreker likheten mellom de ulike kontraksjonstypene [27]. I likhet med den betydelige interessen for eksentrisk trening basert på foreløpige resultater i akilles- og patellasener, ble det økende oppmerksomhet for isometrisk trening etter en banebrytende artikkel av Rio [28], som viser den smertestillende effekten av en isometrisk sammentrekning for patellar tendinopati. Når man derimot forsøker samme test på skulder, finner man ikke tilsvarende resultat. Det er altså ingen overbevisende dokumentasjon for at kontraksjonstype er viktig når man velger behandlingsdose for pasienter med uspesifikke skuldersmerter.
Skal man tillate smerte under trening?
En systematisk oversikt og meta-analyse fant at smertefull terapeutisk trening ikke var en barriere for å oppleve et vellykket resultat med treningsterapi for en rekke muskel- og skjelettlidelser [29]. Faktisk, ved korttidsoppfølging, var trening som tillot smerte betydelig bedre, dog utlignet denne forskjellen seg over tid. Innenfor denne meta-analysen ble tre av de inkluderte studiene klassifisert som uspesifikke skuldersmerter [26,30,31]. Det var ingen signifikante forskjeller i langsiktige utfall mellom treningsprogrammer som tillot smerte og de som forbød smerte. På kort sikt viste Holmgren et al. (2012) sitt studie at smertefulle øvelser (opptil 5/10 på en 0–10 skala) var assosiert med overlegne resultater. Dette betyr ikke at det å tillate smertefull trening kausalt forklarer de overlegne fordelene observert ved korttidsoppfølging, eller en hvilken som helst tidsramme, men det viser fra et klinisk perspektiv at man ikke nødvendigvis behøver å etterstrebe å gjøre all trening smertefri, noe mange behandlingsalgoritmer og treningsprogrammer gjør. Det synes åpenbart at individuelle tilpasninger bør gjøres fortløpende, og at man har en tydelig og empatisk dialog med pasienten om hvorfor, eventuelt hvorfor ikke, man trener med smerte.
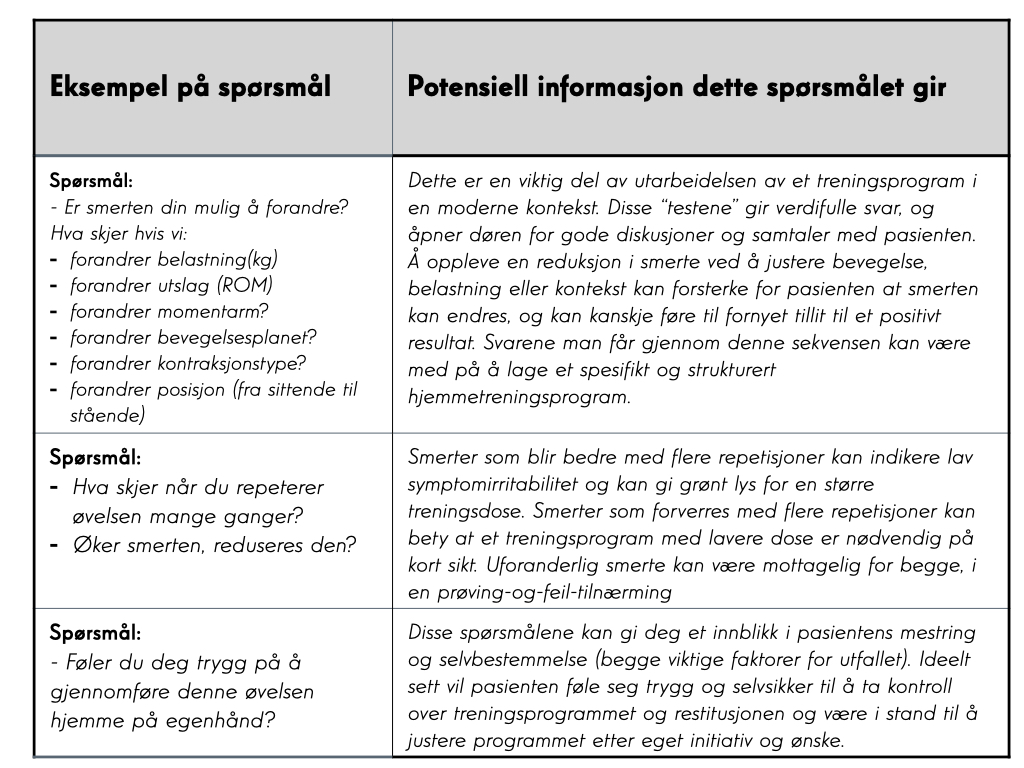
Forslag til spørsmål man kan stille pasienter mens man designer treningsprogrammer, og hva informasjonen man innhenter kan brukes til
Hvordan hjelper egentlig trening?
På tross av å være representert i alle kliniske retningslinjer og være løftet frem som en effektiv behandling av uspesifikke skuldersmerter, vet vi overraskende lite om de kausale virkningsmekanismene til trening. Mens det finnes hundrevis av studier som sammenligner intervensjon X mot intervensjon Y for skuldersmerter, er forskning som fokuserer på spesifikk identifisering av årsaksforklaringer (mekanismer) mangelvare. Mange ulike forklaringer har blitt presentert, hvorav de aller fleste forholder seg til tradisjonelle biomekaniske mekanismer som muskelstyrke, motorisk kontroll og akromiohumeral avstand. Ironisk nok er svært få av disse biomekaniske årsaksforklaringene engang blitt testet, og enda færre vitenskapelig verifisert til å ha en faktisk betydning. Medieringsanalyse er en empirisk metode for å fastslå hvordan en behandling forårsaker et utfall; i vårt eksempel, hvordan reduserer styrketrening skuldersmerter? Medieringsanalyser som undersøker årsaksmekanismene til trening for skuldersmerter er få, og man nøyer seg med å beskrive to av de her. Hotta et al. (2022) utførte en sekundær mediasjonsanalyse av en RCT som sammenlignet generelle styrkeøvelser med generell muskelstyrking pluss scapula stabiliseringsøvelser [32]. De rapporterte at skulderbladsbevegelse, posisjon og muskelstyrke ikke medierte skuldersmerter og funksjonsnedsettelse hos personer med uspesifikke skuldersmerter. Gutierrez Espinoza et al. (2023) gjennomførte en RCT som sammenlignet spesifikke øvelser med generelle øvelser for personer med uspesifikke skuldersmerter [33]. De spesifikke øvelsene hadde som mål å forbedre skulderbladsorienteringen, både statisk og dynamisk, og å optimalisere posisjonen til humerushodet i glenoid for å forhindre overdreven translasjon. De generelle øvelsene var rettet mot å forbedre styrken, mobiliteten og koordinasjonen til skulderbeltet for å «avlaste» det subakromiale rommet. Resultatene av studien viste en signifikant forbedring i skuldersmerter og funksjonshemming til fordel for den spesifikke treningsgruppen, men forskjellen var ikke klinisk meningsfull. Interessant nok ble effekten av det spesifikke treningsprogrammet rapportert å ha blitt delvis mediert gjennom en reduksjon i kinesiofobi, som muligens representerer et behandlingsmål for klinikere med pasienter som har høyere nivåer av kinesiofobi. Det er uklart hvilket aspekt ved det spesifikke treningsprogrammet som førte til en reduksjon i kinesiofobi, eller om dette kunne oppnås via andre treningsmetoder.
I den kvalitative forskningslitteraturen, når pasienter intervjues om hvordan trening hjalp på deres skuldersmerter [34] er det tre hovedforklaringer som går igjen: (1) forbedringer i muskelstyrke, (2) endringer i psykoemosjonell status, og (3) anerkjennelsen av de utbredte positive helseeffektene av trening. Pasientens oppfatninger av treningsmekanismer er tilnærmet de som er foreslått i vitenskapelig litteratur i forhold til skulderstyrke, men varierer i nivået av betydning knyttet til psyko-emosjonelle mekanismer. Per nå er det ikke nok kunnskap om årsaksmekanismene for forbedring knyttet til trening for uspesifikke skuldersmerter. Nåværende litteratur indikerer imidlertid at tradisjonelle mål for trening, inkludert økt muskelstyrke, optimalisering av skulderbladsposisjon og bevegelse, og økende akromiohumeral avstand, antageligvis ikke forklarer de kliniske forbedringer man observerer hos pasienter. Psykologiske konstruksjoner, som kinesiofobi og smertemestring (pain self-efficacy), er lovende mediatorer og behandlingsmål, men mer forskning er nødvendig for å bekrefte denne hypotesen. En annen er at trening gjenoppretter biokjemisk homøostase til skuldervevet, men også dette trenger ytterligere forskning. Det anbefales derfor at man unngår å bruke definitive monokausale forklaringer på effekten av trening (f.eks. optimalisering av skulderbladsbevegelser, forbedring av styrke) og heller anbefaler at trening kan bidra til å redusere skuldersmerter og forbedre skulderfunksjonen via en rekke innbyrdes relaterte biopsykososiale mekanismer.
Hvorfor trening over andre tiltak?
Den nåværende sykdomsbyrden av muskelskjelettplager er enorm og ventes å øke. Dette vil etter all sannsynlighet øke belastningen på et allerede overbelastet helsevesen. Med årene vil det derfor bli viktigere å tilby behandling som er kostnadseffektiv og tilsvarende klinisk effektiv som andre tiltak med høyere ressursbruk, kostnader og risiko. ‘High value care’ er definert som å levere en intervensjon der sannsynligheten for nytte overstiger sannsynlig skade. For majoriteten av de ikke-traumatiske muskelskjelettplagene, inkludert uspesifikke skuldersmerter, er fordelene ved ulike kirurgiske og ikke-kirurgiske intervensjoner likeverdige og beskjedne, noe som gjør det til en utfordring å velge en åpenbar behandling med høy verdi for en pasient som søker hjelp. Muligens vil det være bedre å fokusere verdibasert håndtering, eller det som Lancet i 2017 definerte som ‘Right Care’. I 2017 publiserte Lancet Right Care Series og definerte ‘right care’ som ‘pleie som er skreddersydd for å optimalisere helse og velvære ved å levere det som trengs, ønsket, klinisk effektivt, rimelig, rettferdig og ansvarlig i bruken av ressurser’. I denne konteksten kan man argumentere for at treningsterapi for uspesifikke skulderplager er (beskjedent) effektivt, ofte ønsket (av pasienter), relativt rimelig, kostnadseffektivt og man kan argumentere for at det er ansvarlig ressursbruk. Hvorvidt det er nødvendig i et bestemt klinisk scenario, bør være en delt beslutningsprosess mellom den som søker behandling og den behandlende klinikeren [35,36]. Delt beslutningstaking er en dynamisk prosess der klinikeren og pasienten sammen tar beslutninger, med hensyn til fordelene og skadene ved tilgjengelige behandlingsalternativer, og den enkelte pasientens preferanser, verdier og omstendigheter. Delt beslutningstaking anses som hensiktsmessig når det ikke er én klart overlegen behandlingstilnærming tilgjengelig, noe som vil være gjeldende på skulderområdet. Det må derfor understrekes at trening kan være, men behøver ikke være, eneste tiltaket for å håndtere en pasient med uspesfikke skuldersmerter.
Hvordan foreskrive trening i en moderne kontekst?
Hvis man ved en delt beslutningsprosess bestemmer seg for å forsøke treningsterapi, hvordan ville dette sett ut?
Hvis målet med treningen er å redusere skuldersmerter, er det mange tilnærminger som kan vurderes. Usikkerheten om hvordan trening forårsaker en reduksjon i skuldersmerter betyr at identifiseringen av tradisjonelle treningsmål, inkludert svake og stramme muskler, og avvikende skulderbladsbevegelser og posisjon, ikke trenger å diktere valg av treningstype. Med dette i tankene oppfordres klinikeren til å velge en treningstype og progresjon som de, og viktigst av alt pasienten, er mest komfortable med, og som har minst antall barrierer for gjennomførelse. Dette kan for eksempel være tidsbegrensninger, økonomiske forhold, tilgang på utstyr osv. Hvis klinikeren og pasienten er enige om å forsøke en form for progressiv styrketrening vil kontraksjonstype (isometrisk/isotonisk/eksentrisk), treningsintensitet og den totale dosen av øvelsene i stor grad avhenge av hva pasienten tåler på det tidspunktet. Den årvåkne leser vil raskt forstå at det er en iboende fleksibilitet i dette, og programmet vil derfor variere fra pasient til pasient. I hvor stor grad pasienten trenger oppfølging vil være en viktig samtale mellom kliniker og pasient, og i mangel av robust evidens for å påvirke kliniske beslutninger på den ene eller andre måten, vil dette avhenge av det spesifikke kliniske scenariet. Når det gjelder smerte under trening, i stedet for å dogmatisk tillate eller unngå smerte, oppfordres klinikeren til forsiktig å utforske arten av enhver smerteopplevelse med en bestemt trening eller bevegelse (se tabell). Etter hvert som smertene avtar, kan klinikeren og pasienten begynne å tenke på å bruke trening for å forbedre den fysiske funksjonen og ytelsen til skulderen, kanskje for å lette en tilbakevending til jobb eller en rekreasjonsaktivitet som krever moderat bruk av skulderen. I dette kliniske scenariet er det logisk å begynne å tenke på trening fra et klassisk biomekanisk ståsted. Er det et visst nivå av skulderstyrke som kreves for jobben, sporten eller rekreasjonen deres? I så fall kan det tenkes ekstra på prinsipper for styrke og kondisjon, som treningsintensitet, volum og frekvens. Hva slags belastning skal skulderen kunne tåle? Er det spesifikke problemstillinger, for eksempel på jobb, som pasienten rapporterer? I så fall bør det kanskje rettes mer fokus kontraksjonstype, bevegelsesutslag og funksjonelle begrensninger. Hva slags bevegelser kan forventes av skulderen? Ulike kombinasjoner av dytting, trekking, løfting, rotering og bæring kan innlemmes i et treningsprogram for best mulig å forberede skulderen for retur til arbeid, sport eller rekreasjon.
Treningsterapi for skuldersmerter omfavner en rekke forskjellige domener og er ikke begrenset til muskelstyrke.
Avslutning
Treningsterapi er et allsidig og for mange effektivt behandlingsalternativ å bruke i behandlingen av uspesifikke skuldersmerter. Som denne artikkelen har belyst er det fortsatt mange usikkerhetsmomenter knyttet til bruken av treningsterapi som en hjørnesteinsintervensjon for uspesifikke skuldersmerter. På tross av at alle kan stå bak budskapet rundt fysisk aktivitet som et folkehelsetiltak, betyr ikke at det at treningsterapi som et isolert tiltak har det samme favorable narrativet. Av spesiell interesse og nødvendighet for klinikere er mer forskning på hvordan dosering av treningsterapi optimaliseres og ikke minst hvordan klinikeren assisterer pasienten gjennom et behandlingsforløp som sikrer etterlevelse av trening. Klinikeren oppfordres til å fortsette å bruke trening som tiltak for håndtering av uspesifikke skuldersmerter, men bes samtidig være åpen for å inkorporere andre tiltak i håndteringen av disse pasientene.
REFERANSER:
- Kjerpeset Ø. Den neglisjerte vidundermedisinen. Tidsskrift for den Norske Legeforening. 2024;144(9).
- Lahdeoja T, et al. Subacromial decompression surgery for adults with shoulder pain: a systematic review with meta-analysis. Br J Sports Med. 2019.
- Vandvik PO, et al. Subacromial decompression surgery for adults with shoulder pain: a clinical practice guideline. BMJ. 2019;364:l294.
- Moseley JB, et al. A controlled trial of arthroscopic surgery for osteoarthritis of the knee. N Engl J Med. 2002;347(2):81-8.
- Jarvinen TL, Guyatt GH. Arthroscopic surgery for knee pain. BMJ. 2016;354:i3934.
- Jarvinen TL, et al. Arthroscopy for degenerative knee–a difficult habit to break? Acta Orthop. 2014;85(3):215-7.
- Jarvinen TL, et al. Arthroscopic partial meniscectomy for degenerative meniscal tear. N Engl J Med. 2014;370(13):1260-1.
- Paavola M, et al. Subacromial decompression versus diagnostic arthroscopy for shoulder impingement: randomised, placebo surgery controlled clinical trial. BMJ. 2018;362:k2860.
- Caneiro JP, et al. It is time to move beyond ‘body region silos’ to manage musculoskeletal pain: five actions to change clinical practice. Br J Sports Med. 2019.
- Lin I, et al. What does best practice care for musculoskeletal pain look like? Eleven consistent recommendations from high-quality clinical practice guidelines: systematic review. Br J Sports Med. 2019.
- Kjellsen IM, et al. En mann i 60-årene med smerte, parese og atrofi i armen. Tidsskr Nor Legeforen 2019 doi: 104045. 2018.
- Jordan CL, Rhon DI. Differential diagnosis and management of ankylosing spondylitis masked as adhesive capsulitis: a resident’s case problem. J Orthop Sports Phys Ther. 2012;42(10):842-52.
- Wong CK, et al. Natural history of frozen shoulder: fact or fiction? A systematic review. Physiotherapy. 2017;103(1):40-7.
- Lewis J. Frozen shoulder contracture syndrome – Aetiology, diagnosis and management. Man Ther. 2015;20(1):2-9.
- Chillemi C, Franceschini V. Shoulder osteoarthritis. Arthritis. 2013;2013:370231.
- Gray M, et al. Assessment of shoulder pain for non-specialists. BMJ. 2016;355:i5783.
- Powell JK, et al. «You have (rotator cuff related) shoulder pain, and to treat it, I recommend exercise.» A scoping review of the possible mechanisms underpinning exercise therapy. Musculoskelet Sci Pract. 2022;62:102646.
- Pieters L, et al. An Update of Systematic Reviews Examining the Effectiveness of Conservative Physical Therapy Interventions for Subacromial Shoulder Pain. J Orthop Sports Phys Ther. 2020;50(3):131-41.
- Bennell K, et al. Efficacy of standardised manual therapy and home exercise programme for chronic rotator cuff disease: randomised placebo controlled trial. BMJ. 2010;340:c2756.
- Naunton J, et al. Effectiveness of progressive and resisted and non-progressive or non-resisted exercise in rotator cuff related shoulder pain: a systematic review and meta-analysis of randomized controlled trials. Clin Rehabil. 2020;34(9):1198-216.
- Michener LA, et al. Adding manual therapy to an exercise program improves long‐term patient outcomes over exercise alone in patients with subacromial shoulder pain: A randomized clinical trial. JOSPT OPEN, 2, 29–48. 2024.
- Naranjo-Cinto F, et al. Real versus Sham Manual Therapy in Addition to Therapeutic Exercise in the Treatment of Non-Specific Shoulder Pain: A Randomized Controlled Trial. J Clin Med. 2022;11(15).
- Shire AR, et al. Specific or general exercise strategy for subacromial impingement syndrome-does it matter? A systematic literature review and meta analysis. BMC Musculoskelet Disord. 2017;18(1):158.
- Malliaras P, et al. The Efficacy of Higher Versus Lower Dose Exercise in Rotator Cuff Tendinopathy: A Systematic Review of Randomized Controlled Trials. Arch Phys Med Rehabil. 2020;101(10):1822-34.
- Schydlowsky P, et al. Comprehensive supervised heavy training program versus home training regimen in patients with subacromial impingement syndrome: a randomized trial. BMC Musculoskelet Disord. 2022;23(1):52.
- Holmgren T, et al. Effect of specific exercise strategy on need for surgery in patients with subacromial impingement syndrome: randomised controlled study. BMJ. 2012;344:e787.
- Larsson R, et al. Effects of eccentric exercise in patients with subacromial impingement syndrome: a systematic review and meta-analysis. BMC Musculoskelet Disord. 2019;20(1):446.
- Rio E, et al. Isometric exercise induces analgesia and reduces inhibition in patellar tendinopathy. Br J Sports Med. 2015;49(19):1277-83.
- Smith BE, et al. Should exercises be painful in the management of chronic musculoskeletal pain? A systematic review and meta-analysis. Br J Sports Med. 2017.
- Littlewood C, et al. A self-managed single exercise programme versus usual physiotherapy treatment for rotator cuff tendinopathy: A randomised controlled trial (the SELF study). Clin Rehabil. 2015.
- Maenhout AG, et al. Does adding heavy load eccentric training to rehabilitation of patients with unilateral subacromial impingement result in better outcome? A randomized, clinical trial. Knee Surg Sports Traumatol Arthrosc. 2013;21(5):1158-67.
- Hotta GH, et al. Causal mechanisms of a scapular stabilization intervention for patients with subacromial pain syndrome: a secondary analysis of a randomized controlled trial. Arch Physiother. 2022;12(1):13.
- Gutierrez Espinoza H, et al. Specific versus general exercise programme in adults with subacromial impingement syndrome: a randomised controlled trial. BMJ Open Sport Exerc Med. 2023;9(3):e001646.
- Powell JK, et al. «Restoring That Faith in My Shoulder»: A Qualitative Investigation of How and Why Exercise Therapy Influenced the Clinical Outcomes of Individuals With Rotator Cuff-Related Shoulder Pain. Phys Ther. 2023;103(12).
- Hoffmann TC, et al. Shared decision making should be an integral part of physiotherapy practice. Physiotherapy. 2020;107:43-9.
- Hoffmann TC, et al. The connection between evidence-based medicine and shared decision making. JAMA. 2014;312(13):1295-6.