Vi opererer med et estimat på at det tar 17 år å implementere 14% av forskningsfunn i klinisk praksis [1]. Dette er abstrakte tall som er vanskelig å konkretisere. Kunnskapsflyten forandrer seg nå med lysets hastighet. De store sosiale mediekanalene er ikke engang femten år. Det er under ti år siden at de første funksjonelle smarttelefonene kom på markedet. Plutselig var den vitenskapelige informasjonsflyten forandret for alltid. Over natten kunne klinkeren lese rykende ferske artikler dagen etter de var publisert.
Men det som er vesentlig mer interessant er jo hvor lang tid det tar å tette kunnskapskløften mellom oss og pasientene. Og hvor mange år vi har brukt på å skape kliniske luftslott som nå viser seg å rase. Og her sitter vi og er oppgitt over misoppfatninger i befolkningen.
Helsevesenets dobbeltmoral på dette området er sjokkerende.
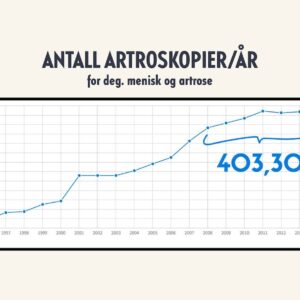
Et illustrativt eksempel er bildet som viser antall artroskopier på artrose (kne) og degenerativ menisk finansiert av det offentlige helsevesenet i Australia gjennom en 25 års periode. På tross av at det ble fortløpende publisert studier som viste seg at denne praksisen ikke kunne understøttes vitenskapelig [2-9], så fortsatte operasjonsraten å stige. Som vi ser av grafen kom det et brått skifte i 2014. Dette var ikke på grunn av praksisendring alene, men på grunn av at finansieringsordningene ble forandret.
Men her kan man spørre seg: Hva med de >400.000 pasientene som ble operert i perioden 2008-2014 (i en populasjon på 25 millioner)? Mange av disse pasientene hadde jo svært god effekt av operasjonen. Hva gjør det med deres forståelse at man nå ikke skal gjøre operasjonen lenger fordi ”den ikke virker”? Dette er bare et av de mange aspektene som ikke diskuteres når man snakker om kunnskapshull.
At nærmere 50% av spurte pasienter ville latt seg operere i nakke eller korsrygg hvis MR-en viste tegn til funn, selv om de ikke hadde smerter [10,11] er noe vi lar oss overraske over. Når det viser seg at nesten 80% av norske pasienter med nakkesmerter mener MR er viktigere enn klinikken [11], så reflekterer vi over hvordan utdanningen vår lærte oss at >80% av det kliniske bildet er hva pasienten forteller oss og hva undersøkelsen viser. Da står nemlig dette i drastisk kontrast med forståelsen vi har, og forståelsen pasientene har.
Da må vi være selvkritiske nok til å spørre: hvor i all verden har pasientene disse oppfatningene fra?
Jeg tror ikke det er så mange av oss som liker å reflektere over at dette er vi nok i stor grad skyld i selv. Sannsynligvis ikke på individnivå, men definitivt på systemnivå. Og dessverre tror jeg måten vi har organisert helsevesenet på i forhold til refusjoner og takstsystemer i stor grad fortsetter å fore misoppfatninger og ryddejobben dessverre blir større på tross av at kunnskapshullet mellom forskning og klinikk blir mindre.
1. Morris, Z.S., et al.: The answer is 17 years, what is the question: understanding time lags in translational research. J R Soc Med, 2011. 104(12): p. 510-20.
2. Moseley, J.B., et al.: A controlled trial of arthroscopic surgery for osteoarthritis of the knee. N Engl J Med, 2002. 347(2): p. 81-8.
3. Kirkley, A., et al.: A randomized trial of arthroscopic surgery for osteoarthritis of the knee. N Engl J Med, 2008. 359(11): p. 1097-107.
4. Herrlin, S., et al.: Arthroscopic or conservative treatment of degenerative medial meniscal tears: a prospective randomised trial. Knee Surg Sports Traumatol Arthrosc, 2007. 15(4): p. 393-401.
5. Katz, J.N., et al.: Surgery versus physical therapy for a meniscal tear and osteoarthritis. N Engl J Med, 2013. 368(18): p. 1675-84.
6. Jarvinen, T.L., et al.: Arthroscopy for degenerative knee–a difficult habit to break? Acta Orthop, 2014. 85(3): p. 215-7.
7. Jarvinen, T.L., et al.: Arthroscopic partial meniscectomy for degenerative meniscal tear. N Engl J Med, 2014. 370(13): p. 1260-1.
8. Sihvonen, R., et al.: Mechanical Symptoms and Arthroscopic Partial Meniscectomy in Patients With Degenerative Meniscus Tear: A Secondary Analysis of a Randomized Trial. Ann Intern Med, 2016.
9. Sihvonen, R., et al.: Arthroscopic partial meniscectomy versus sham surgery for a degenerative meniscal tear. N Engl J Med, 2013. 369(26): p. 2515-24.
10. Franz, E.W., et al.: Patient misconceptions concerning lumbar spondylosis diagnosis and treatment. J Neurosurg Spine, 2015. 22(5): p. 496-502.
11. Weber, C., et al.: Patients’ beliefs about diagnosis and treatment of cervical spondylosis with radiculopathy. Acta Neurochir (Wien), 2017.