Håndteringen av skuldersmerter har i lengre tid vært gjenstand for debatt. Etter en grov diagnostisk screening, vil man lande på at majoriteten av pasientene har et belastningsproblem i skulderen. Hva man kaller dette problemet har skapt hodebry i skuldermiljøet i mange år. Man har allikevel nådd konsensus på at de fleste av pasientene skal trene skulderen. Men hvordan skal vi trene spesifikt på en uspesifikk tilstand?
Skuldersmerter har alltid vært forbundet med en viss frustrasjon og kompleksitet i fysioterapien. Man er klar over leddets komplekse oppbygning, at det foreligger en haug med forskjellige diagnoser og at det er beskrevet et sammensurium av forskjellige kliniske tester. Man har nå, i senere tid, utviklet gode algoritmer for å tilnærme seg skuldersmerter på en mer oversiktlig måte. Gjennom en grov diagnostisk screening vil man sitte igjen med at de aller fleste pasientene har en skuldersmerte følsom for belastning. Pasienten får altså vondt når man bruker armen, gjerne over skulderhøyde, og smerten er borte eller redusert hvis man holder armen i ro. Forutsatt at pasienten har tilnærmet normalt passivt utslag, har man ut fra forskjellige kriterier gitt denne tilstanden en mengde forskjellige navn. ‘Skulderimpingement’ er et begrep som lever i beste velgående, selv om det er snart er femti år siden teorien ble fremsatt [1]. Impingementmodellen har blitt omfavnet relativt ukritisk i de fleste helsesystemer, utdanningsinstitusjoner, klinikker og i ymse kursrekker over hele verden. Kritiske røster har dog blitt ytret siden tidlig på 90-tallet, hvor den første studien undersøkte trening sammenlignet med kirurgi [2]. Her fant man ingen forskjell mellom pasientene som ble operativt behandlet og de som gjennomgikk treningsterapi. Disse funnene har blitt reprodusert og analysert i en myriade av senere publikasjoner [3-11]. Begrepet impingement debateres fortsatt i forskningsmiljøer så vel som i fysioterapiklinikker over hele verden. I litteraturen har man gradvis gått over til kalle det subakromielt smertesyndrom [10,11], men også begreper som rotator cuff tendinopati [7,12], rotator cuff relaterte skuldersmerter [13,14] og uspesifikke skuldersmerter [15] har vært brukt. Den mangefasetterte nomenklaturen belyser usikkerhetsmomentene rundt diagnostikken av disse plagene og kan forklare hvorfor tilnærmingen til skulderplager har vært, og er, vanskelig. Poenget er at på tross av mange forskjellige meninger om hva man skal kalle det, ser det ut til at man i stor grad snakker om de samme kliniske symptomene.
Struktur i kaos
Gjennom de siste årene har man fått stadig mer tungtveiende argumentasjon for å velge trening foran kirurgi i håndteringen av subakromielle plager i skulderen. Mange fysioterapeuter har nok opplevd en velfortjent og solid selvtillitsboost i kjølvannet av publikasjoner som peker i retning av at «trening er beste medisin» for skulderplager. Paradoksalt nok må klinikeren lete i et kunnskapsvakuum når det kommer til hvordan man skal utforme, implementere og monitorere et moderne rehabiliteringsopplegg for en pasient med skulderplager [9]. I fraværet av krystallklare svar og anbefalinger, har klinikeren stort spillerom i møtet med skulderpasienten. Med litteraturen i hånd, kombinert med pragmatisme og en dose sunn fornuft kan klinikeren likevel lage et evidensinformert opplegg for pasienten med «uspesifikke skuldersmerter». Og dette er kanskje det viktigste poenget; hvordan diagnostiserer man «uspesifikke skuldersmerter»? Ser man til litteraturen, for eksempel den nylige publiserte SUPPORT studien [16], ser man at subakromielle smerter er en eksklusjonsdiagnose. Man må med andre ord være trygg på at man har utelukket andre tilstander i og rundt skulderen. Se for øvrig artikkelen «Den gode skulderundersøkelsen».
Når man går videre med rehabiliteringen av pasienten, er det med det forbehold om at man, så langt det lar seg gjøre, har ekskludert alvorlige tilstander og andre spesifikke årsaker til plagene som krever annen tilnærming. Så man konkluderer med at pasientens skuldersmerte er subakromiell – eller uspesifikk. Hvordan skal vi da designe et spesifikt treningsprogram for en uspesifikk tilstand?
Moderne rehabilitering
Trening er på ingen måte en hellig gral, og studier rapporterer ofte om omfattende treningsprotokoller, lav compliance og minimale til moderate effektstørrelser. Følgelig er det sjelden det er snakk om at treningsterapi behandler pasienter med smerter helt smertefrie. Men treningsterapi har, som eneste tiltak, systemiske effekter som går langt utover de rent fysiologiske vevsendringene i ledd, muskler og bindevev. Nylig har noen forskere tatt til orde for å tilnærme seg langvarige muskelskjelettplager på lik linje som man tilnærmer seg andre, komplekse livsstilsproblemer [17]. Hos pasienter med overvekt, diabetes type II eller hypertensjon snakker man ikke om å «fjerne» eller «kurere» sykdommen. Det man i praksis gjør er å håndtere sykdommen. På denne måten kan man forklare for pasienten hvorfor symptomene fluktuerer og er uforutsigbare. Man vil ha gode og dårlige perioder, og det vil ikke alltid være lett å forklare hvorfor symptomene er som de er. Det vi vet er at trening er en viktig komponent i å håndtere livsstilsplagene. På samme måte kan foreskrivning av trening for en subakromiell skuldersmerte være et viktig ledd i håndteringen av denne plagen, men at det sjelden er snakk om enten/eller. Det er ikke slik at skulderen enten er helt bra eller veldig dårlig, men i realiteten vil symptomene bevege seg langs en kontinuum som vi som klinikere må prøve å hjelpe pasienten med å håndtere best mulig. Denne omveltningen i måten man tilnærmer seg en skulderpasient gir et større mulighetsrom til å individualisere og tilpasse treningen til den enkelte.
Tidlig i rehabiliteringen vil ofte smertene bli verre desto lengre opp i utslaget du kommer. For å modulere smerteresponsen kan klinikeren forsøke forskjellige manuelle teknikker i denne fasen, for dermed å skape en inngang til større bevegelsesutslag. Lewis kaller dette for ‘shoulder symptom modification procedure’ [14,18-20], men det er i prinsippet allerede kjente elementer fra Maitland, McKenzie og Mulligan i denne fremgangsmåten. Uansett hvordan man går frem, er det smerteresponsen som i stor grad informerer klinikeren om rehabiliteringen videre. Der hvor man tidligere i store deler av fysioterapien var kategorisk på at trening ikke skulle gjøre vondt, har mange klinikere nå en mer nyansert holdning til dette, med god ryggdekning i litteraturen [21,22]. Er en skulder belastningsfølsom er det nær sagt utenkelig at skulderen vil være asymptomatisk når man iverksetter en aktiv treningsprotokoll. Derfor er det viktigere hvordan man informerer pasienten rundt treningen, hva man ønsker å oppnå, hvilken effekt treningen har på individ, vev og system, tidsaspektet for treningen, forventet (smerte)respons og prognose.
Irritabilitet

Øvelser tilpasses den enkelte og man måler hvor smerteresponsen er verst og legger opp øvelser etter dette.
Noen forfattere har anbefalt å inndele pasienten med subakromielle plager i «irritabel presentasjon» og «ikke-irritabel presentasjon» [20]. Konseptet rundt irritabilitet ble beskrevet av Maitland, men bærer ingen tydelig valid definisjon. Allikevel kan man pragmatisk sett se for seg en pasient som rapporterer kombinasjoner av konstante smerter, hvilesmerter og nattesmerter samt betydelig forverring av symptomer ved trivielle bevegelser. Denne forverringen varer også ofte lengre enn hva man ville antatt var normal vevsrespons. Her må gjerne klinikeren være ekstra varsom i starten av belastningsprotokollen. I denne pasientgruppen kan man eksempelvis starte med isometriske kontraksjoner (ca. 50% av maksimal voluntær kontraksjon), 3x30sekunder og gjenta opptil 5 ganger daglig. Dette er forskning som er direkte hentet fra tendinopatiforskningen i underekstremitetene [20,23]. En avlastet rotasjonsbevegelse med armen hvilende på et håndkle, hvor man utfører en avlastet eksternrotasjon uten motstand (2x 5 repetisjoner, opptil 3 ganger daglig) er også et tiltak som er beskrevet i en slik fase. Dette primært for å gi skulderen et aktivt stimuli, samtidig som man forsøker å unngå ytterligere irritabilitet. Så fremt man har utelukket andre forklaringer til smertene og hvis symptomene ikke reduseres til et akseptabelt nivå på tross av disse enkle tiltakene, kan det være indikasjon for subakromiell injeksjonsbehandling. Dette da primært for å gjøre det mulig å starte en belastningsprotokoll.
Mekanisk, ikke-irritabel
Majoriteten av pasientene vil presentere med det som Lewis beskriver som ‘mekanisk, ikke-irritabel’ smerte. Pasientene får smerteprovokasjon ved belastning, men er i mindre grad plaget av symptomer på natten, uten belastning og har en mer tolerabel respons på (nye) øvelser. Hos disse pasientene kan klinikeren velge mer fritt mellom et utvalg øvelser, men pasienter vil typisk ha smerter ved elevasjon og/eller utoverrotasjon. Øvelsesprogrammet kan derfor gjerne fokuseres rundt disse funksjonelle begrensningene.
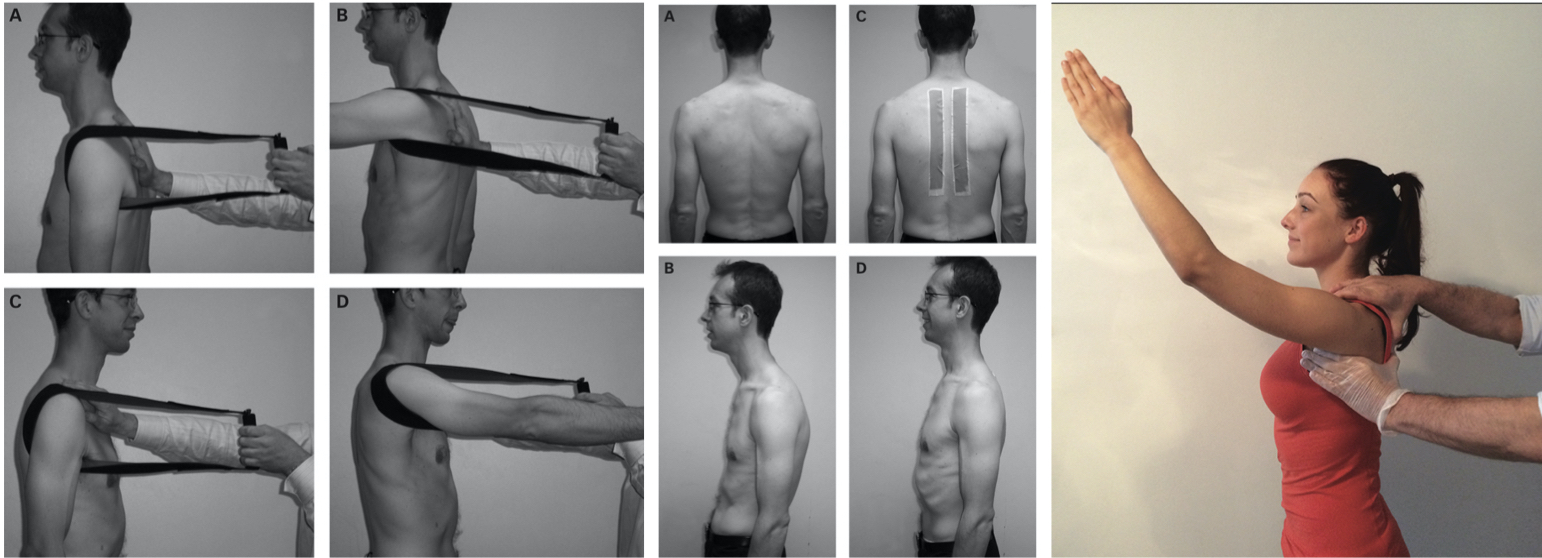
Typisk vil man starte med lav(ere) belastning, flere repetisjoner, kort(ere) utslag og monitorere pasientens respons på dette. Dette vil allikevel variere mye fra person til person. Målsettingen er naturligvis tilbakevendelse til normal fysisk funksjon for nettopp dette individet. Alle vil ha forskjellige krav både til arbeid og fritid og hver enkelt pasient vil ha forskjellige ønsker og målsettinger med rehabiliteringen. Her vil det også være nødvendig å kartlegge om målsettingen er smertereduksjon alene, smertereduksjon og bedret funksjon eller om pasienten bryr seg mer om fysisk kapasitet enn symptomer. Disse opplysningene vil igjen forme hva man aksepterer av respons på treningsterapien – se for øvrig forslag til progresjon i en elevasjonsprotokoll og en utoverrotasjonsprotokoll.
Avhengig av pasientens erfaring med (egen)trening, vil man kunne støtte seg til noen få, enkle prinsipper når man iverksetter treningsterapi:
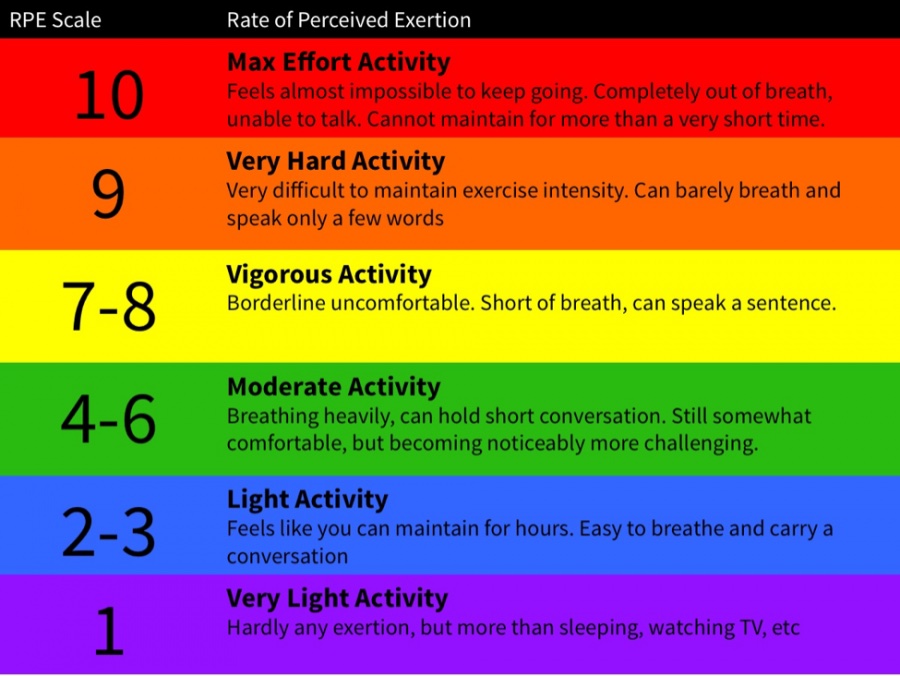
- RPE (rate of percevied exertion) bør være forholdsvis høy (7+ på en 10
pkt skala – se bilde)
- Mellom 5-15 repetisjoner avhengig av form, erfaring, irritabilitet og respons
- Gjør flere sett (minimum 3)
- Så ofte som mulig (minimum 2-3 ganger pr. Uke)
Monitorering
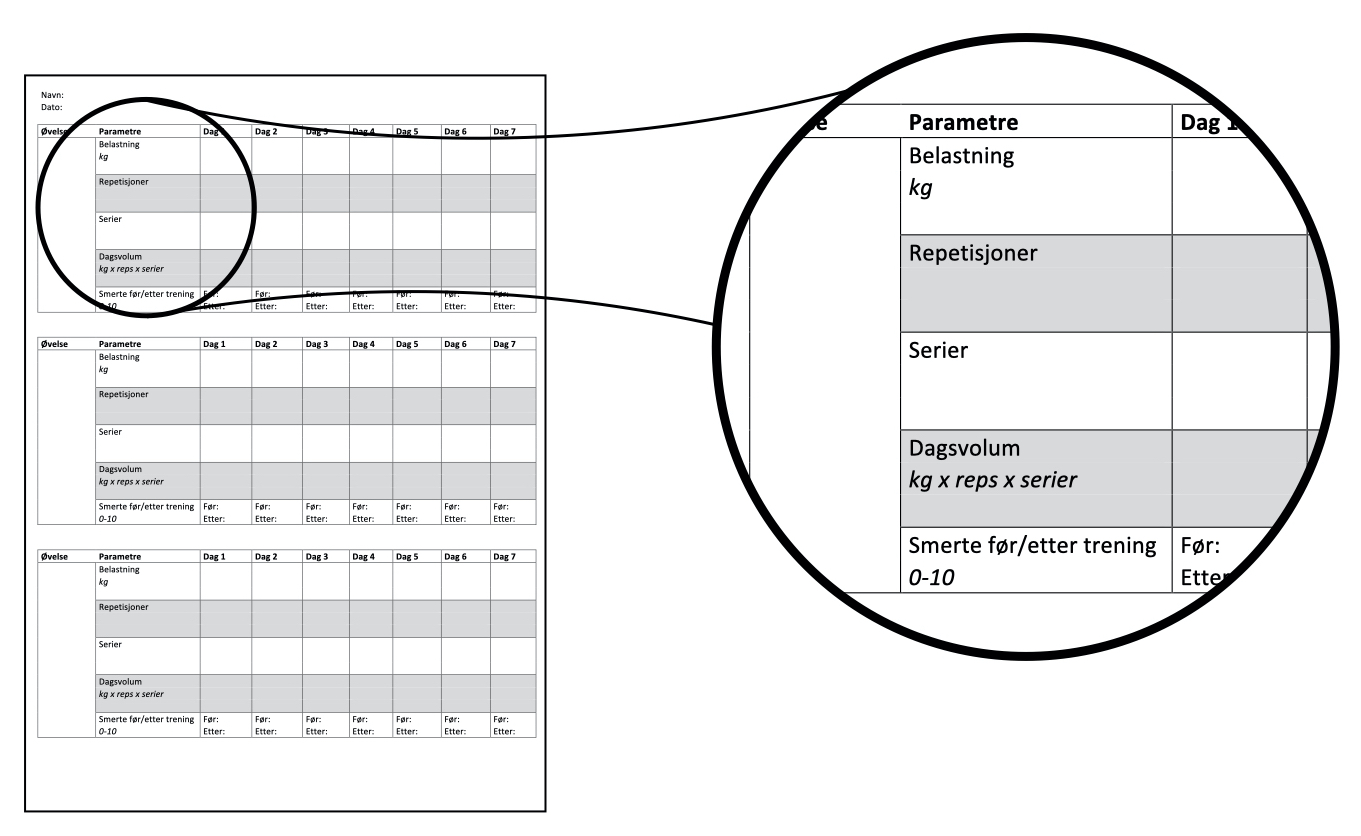
Treningsterapi som håndtering av uspesifikke skulderplager er ingen eksakt vitenskap. Man skal være forsiktig med å ukritisk ekstrapolere styrketreningsprotokoller som er gjort på funksjonsfriske og smertefrie individer til pasienter med en smertetilstand. I tillegg har flere studier vist at man ikke trenger å få økt styrke for å få redusert smerte og bedret funksjon gjennom øvelsesterapi. Følgelig vil dose, frekvens og intensitet være variabler som tilpasses den enkelte pasient i det enkelte forløpet. Mange argumenterer for at viktigere enn selve protokollen er monitoreringen av treningen. Dette gir pasienten eierskap over egen trening og kan være et viktig virkemiddel for håndtere begrepene «self-efficacy» og «pain self-efficacy» – blant annet hvordan pasienten håndterer sine egne plager. En treningslogg kan være et lavpraktisk, enkelt verktøy for å monitorere symptomresponsen etter trening. Her kan pasienten selv fylle inn dose og måle hvordan smerten fluktuerer i løpet av rehabiliteringsprogrammet. Gjennomgang av treningsloggen ved pasientkonsultasjonen vil være en naturlig inngang til å vurdere/diskutere foreløpig behandlingseffekt (både positive og negative), diskutere dose:respons og samtidig understreke at treningen ofte er et ledd i å håndtere tilstanden i stedet for å «fjerne smerten» eller «kurere noe galt».
Kliniske betraktninger
Vi har sett et tydelig paradigmeskifte i håndteringen av komplekse muskelskjelettproblemstillinger. En tydelig trend er at vi tilnærmer oss langvarige skulder-(nakke-, rygg- og kne-)smerter nå mer i retning av lignende livsstilssykdommer. På denne måten endres også fokuset fra å «fikse et problem» til å «håndtere en tilstand». Dette gjør også at bakgrunnen for å foreskrive treningsterapi endres i takt med litteraturen, og det «perfekte treningsprogrammet» i større grad forsøker å ivareta personen med smerten enn å fjerne symptomene. Det er derfor også helt utopisk at vi skal fortsette å forvente spesifikke treningsprotokoller for uspesifikke problemstillinger. I stedet må klinikerne sjonglere flere forskjellige fagfelt i håndteringen av pasienten og dermed være en blanding av helsecoach, motivator, psykolog og personlig trener.
Tar du utfordringen?
Referanser:
- Neer, C.S., 2nd: Anterior acromioplasty for the chronic impingement syndrome in the shoulder: a preliminary report. J Bone Joint Surg Am, 1972. 54(1): p. 41-50.
- Brox, J.I., et al.: Arthroscopic surgery compared with supervised exercises in patients with rotator cuff disease (stageII impingement syndrome). BMJ, 1993. 307(6909): p. 899-903.
- Haahr, J.P., et al.: Exercises may be as efficient as subacromial decompression in patients with subacromial stage II impingement: 4-8-years’ follow-up in a prospective, randomized study. Scand J Rheumatol, 2006. 35(3): p. 224-8.
- Haahr, J.P., et al.: Exercises versus arthroscopic decompression in patients with subacromial impingement: a randomised, controlled study in 90 cases with a one year follow up. Ann Rheum Dis, 2005. 64(5): p. 760-4.
- Ketola, S., et al.: Does arthroscopic acromioplasty provide any additional value in the treatment of shoulder impingement syndrome? A TWO-YEAR RANDOMISED CONTROLLED TRIAL. J Bone Joint Surg Br., 2009. 91(10): p. 1326-34.
- Ketola, S., et al.: Which patients do not recover from shoulder impingement syndrome, either with operative treatment or with nonoperative treatment? Acta Orthop, 2015. 86(6): p. 641-6.
- Ketola, S., et al.: Arthroscopic decompression not recommended in the treatment of rotator cuff tendinopathy: a final review of a randomised controlled trial at a minimum follow-up of ten years. Bone Joint J, 2017. 99-B(6): p. 799-805.
- Ryosa, A., et al.: Surgery or conservative treatment for rotator cuff tear: a meta-analysis. Disabil Rehabil, 2017. 39(14): p. 1357-1363.
- Pieters, L., et al.: An Update of Systematic Reviews Examining the Effectiveness of Conservative Physical Therapy Interventions for Subacromial Shoulder Pain. J Orthop Sports Phys Ther, 2020. 50(3): p. 131-141.
- Lahdeoja, T., et al.: Subacromial decompression surgery for adults with shoulder pain: a systematic review with meta-analysis. Br J Sports Med, 2019.
- Vandvik, P.O., et al.: Subacromial decompression surgery for adults with shoulder pain: a clinical practice guideline. BMJ, 2019. 364: p. l294.
- Littlewood, C., et al.: Epidemiology of Rotator Cuff Tendinopathy: A Systematic Review. Shoulder & Elbow, 2017. 5(4): p. 256-265.
- Littlewood, C., et al.: Physiotherapists’ recommendations for examination and treatment of rotator cuff related shoulder pain: A consensus exercise. Physiotherapy Practice and Research, 2019. 40(2): p. 87-94.
- Lewis, J.: Rotator cuff related shoulder pain: Assessment, management and uncertainties. Manual Therapy, 2016.
- Ristori, D., et al.: Towards an integrated clinical framework for patient with shoulder pain. Arch Physiother, 2018. 8: p. 7.
- Roddy, E., et al.: Optimising outcomes of exercise and corticosteroid injection in patients with subacromial pain (impingement) syndrome: a factorial randomised trial. Br J Sports Med, 2020.
- Lewis, J., et al.: Is it time to reframe how we care for people with non-traumatic musculoskeletal pain? Br J Sports Med, 2018.
- Lewis, J.S.: Rotator cuff tendinopathy: a model for the continuum of pathology and related management. Br J Sports Med, 2010. 44(13): p. 918-23.
- Lewis, J.S.: Rotator cuff tendinopathy/subacromial impingement syndrome: is it time for a new method of assessment? Br J Sports Med, 2009. 43(4): p. 259-64.
- Lewis, J., et al.: Rotator Cuff Tendinopathy: Navigating the Diagnosis-Management Conundrum. J Orthop Sports Phys Ther, 2015: p. 1-43.
- Smith, B.E., et al.: Should exercises be painful in the management of chronic musculoskeletal pain? A systematic review and meta-analysis. Br J Sports Med, 2017.
- Smith, B.E., et al.: Musculoskeletal pain and exercise-challenging existing paradigms and introducing new. Br J Sports Med, 2019. 53(14): p. 907-912.
- Rio, E., et al.: Isometric exercise induces analgesia and reduces inhibition in patellar tendinopathy. Br J Sports Med, 2015. 49(19): p. 1277-83.
Denne artikkelen ble også publisert i Fysioterapi i Privat Praksis nr. 4 (2020).