Hvordan skal vi best håndtere en traumatisk skulderluksasjon? I vårt fag har mantraet «trening er beste medisin» gjennomsyret det meste av vår tilnærming til muskelskjelettplager. Men er det dermed sagt at pasientene med traumatisk skulderluksasjon skal behandles på samme måte?
Man kan grovt dele inn i muskelskjelettplager i traumatiske og ikke-traumatiske. På tross av at mange fysioterapeuter jobber innen (topp)idrett og idrettsmedisin, ser fysioterapeuter i klinisk praksis primært pasienter med ikke-traumatiske smerter og tilstander. Ved en uformell spørreundersøkelse på Facebookgruppen «Smerteportalen», sier ca. 75% av de spurte klinikerne at traumatisk betingede muskelskjelettskader utgjør <10% av pasientporteføljen. Dette gjør naturligvis også at vår kliniske erfaring i stor grad fundamenteres i ikke-traumatiske muskelskjelettsmerter. Derfor vil, rent statistisk, det meste av litteraturen vi leser være farget av kunnskapen rundt ikke-traumatiske tilstander. Med dette bakteppet, ville det ikke være en risiko for at vi overtolker vår erfaring og den litteraturen vi leser, slik at vi forstår (og muligens håndterer) de fleste pasienter på mer eller mindre samme måte? Muskelskjelettsmerter generelt har etter hvert fått et større samfunnsmedisinsk fokus, spesielt gjennom det velkjente mantraet «plager flest, koster mest og får minst» [1]. Andre forfattere har pekt på hvordan muskelskjelettsmerter har overlappende domener uavhengig av hvilken kroppsregion smerten sitter [2,3], mens andre igjen har argumentert for at vi må endre tilnærmingen til ikke-traumatiske muskelskjelettplager [4] og se på de mer som komplekse, livsstilsproblemer som må håndteres og ikke «fikses». Men dette er kunnskap hentet fra forskningen på ikke-traumatiske muskelskjelettplager. Her vet vi etter hvert mye om hvordan vi bør endre hvordan vi tilnærmer oss disse pasientene. Men forskningen på traumatiske tilstander, derimot, forteller en helt annen historie.
Traumatisk skulderluksasjon: sjeldent, men alvorlig
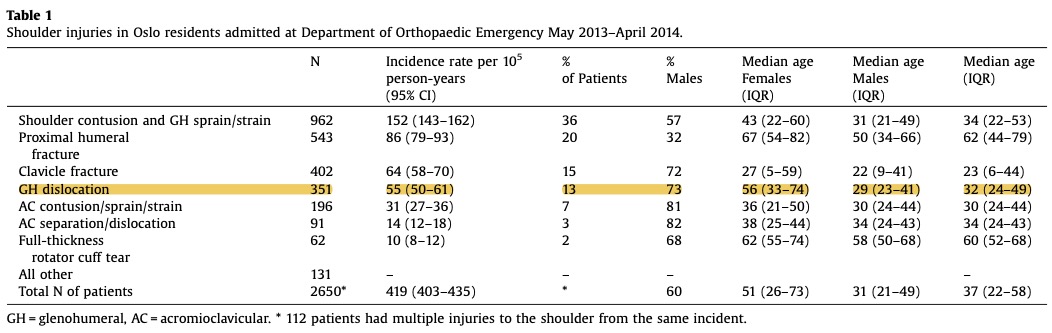
Det foreligger ikke konkrete tall på hvor mange pasienter i fysioterapipraksis som er traumatisk betingede, men erfaringsmessig er dette svært få, selvfølgelig noe avhengig av pasientpopulasjon, arbeidssted osv. Det er derimot gjort studier på akutte skulderskader i Osloregionen, hvor man har kategorisert 2650 akutte skulderskader [5]. Dette var pasienter som henvendte seg ved Oslo Skadelegevakt etter et direkte traume mot skulderen. Ved å gjøre en grov inndeling finner man at pasienter kan plasseres i én av tre hovedgrupper: dislokasjoner (n=442), bløtvevsskader (n=1284) og frakturer (n=924). Av dislokasjonene er 351 (ca. 80%) luksasjoner i glenohumeralleddet. Av 2650 akutte skulderskader så er altså 13% skulderluksasjoner (se bilde). Det er derfor verdt å legge merke til at majoriteten av akutte skulderskader ikke medfører noen objektiv skade og kategoriseres som kontusjoner (>40% av skadene er kontusjoner mot glenohumeral- eller AC-ledd).
På bakgrunn av det overnevnte, kan vi si at en vanlig kliniker i liten grad ser akutte skulderskader, og av de akutte skulderskadene så ser man i enda mindre grad traumatiske luksasjoner. I denne konteksten er det forståelig at vår intuisjon og magefølelse i møte med en pasient med skulderluksasjon vil være den samme som i de fleste andre pasientkategorier:
«Denne pasienten skal primært behandles konservativt. Dersom rehabiliteringen ikke fører frem, så henviser jeg tilbake til fastlege eller direkte for ortopedisk vurdering.»
Men er denne resonneringen egentlig riktig?
Traumatisk skulderluksasjon er et alvorlig og omfattende traume. Det forekommer hyppigst hos idrettsaktive, unge menn [6-8]. Over 90% av pasientene får en anterior dislokasjon, og det er her kunnskapen er størst. Denne teksten vil derfor primært omhandle traumatisk, fremre, instabilitet. Risikoen for vedvarende instabilitet i leddet øker med mannlig kjønn og ung alder, noe som medfører at de pasientene som det rammer hyppigst også er i den største risikosonen for å få vedvarende problemer med skulderen [9,10]. Der hvor man i mange år i fysioterapien har lært om asymptomatiske funn i skulder [11-13], variabiliteten i hvordan bilder leses, tolkes og beskrives [14] og hvordan bildediagnostikk i seg selv kan skape uønskede prognoser [15], så er det viktig at vi forstår og anerkjenner at dette er forskning på ikke-traumatiske tilstander. Ved en traumatisk skulderluksasjon forekommer det alvorlige, strukturelle skader på skulderens stabiliserende strukturer og dette plasserer derfor disse pasientene i en helt annen kategori enn de vi vanligvis ser på kontoret. Dette viktige skillet må vi som klinikere anerkjenne, så vi ikke trivialiserer nødvendigheten av grundig utredning av denne spesifikke pasientgruppen.
Skader ved skulderluksasjon
For at skulderleddet skal kunne dislokere, må leddet havne i en posisjon som strekker de passive stabiliserende leddstrukturene så langt at disse ikke lenger klarer å holde leddet innenfor sitt fysiologiske bevegelsesutslag. Skulderleddet har som kjent liten grad av ossøs stabilitet, og nettopp leddets oppbygning forklarer hvorfor dette er leddet i kroppen som hyppigst lukserer. Ved en traumatisk luksasjon kan det bli skade på både ossøse strukturer og de forskjellige bløtdelsstrukturene i og rundt skulderen.
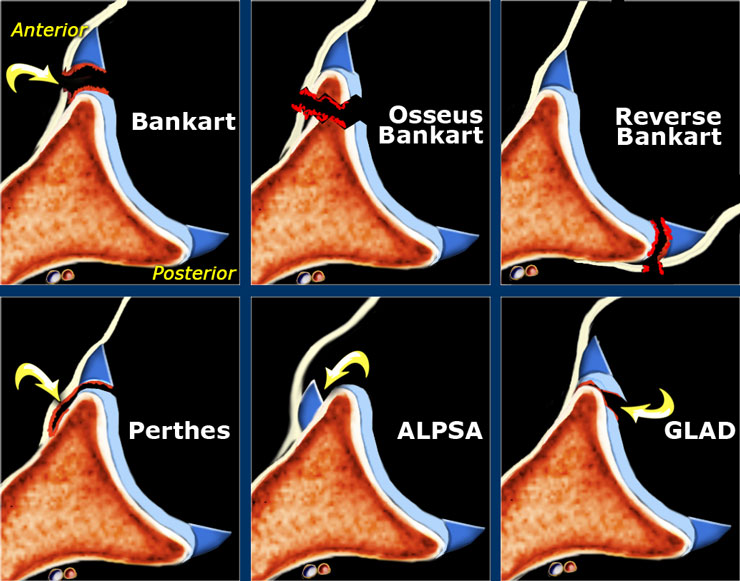
Ved en akutt skulderluksasjon kan det forekomme en rekke forskjellige skader på labrumkomplekset og ikke kun Bankartlesjon som er det mest kjente
Bankartlesjoner må forstås både fra et bløtdels- og ossøst perspektiv. Den tradisjonelle lesjonen er en avulsjonsskade hvor inferiore labrum avulserer fra glenoid idét denne løsrives fra scapulas periost [16]. Denne skaden forekommer svært hyppig (over >85% av førstegangsluksasjoner pådrar seg denne skaden [17]). Det forekommer flere forskjellige varianter av labrumskadene i skulderen. En variant er en ALPSA lesjon (anterior labroligamentous periostal sleeve avulsion), hvor labrum disloserer medialt og roteres inferiort. Studier viser at dette forekommer hos ca. 1 av 3 etter førstegangsluksasjon [18], og at dette representerer en potensielt kompleks skade som disponerer for ytterligere instabilitet [19]. Andre varianter er Perthe´s lesjon og GLAD -lesjoner (se bilder).
Den ossøse Bankartskaden (i.e. Bankart fraktur eller Bony Bankart), hvor traumet medfører en ossøs skade på glenoid, har fått mer fokus senere år [20], men forekommer noe sjeldnere enn bløtdelsskaden. I en studie fra Australia hadde hadde 13 av 128 pasienter (10.2%) med førstegangs fremre skulderluksasjon bony Bankartskade. Men enkelte studier rapporterer at dette forekommer hos opptil 30% av pasienter med akutt, traumatisk førstegangsluksasjon [10,21]. Bony Bankartlesjoner ser man hyppigere hos pasienter med flere luksasjoner, og er en konsekvent risikofaktor for tilbakevendende instabilitet [10,22]. Det foreligger et rasjonale om at desto flere ganger skulderen lukserer, desto større er sannsynligheten for progressivt bentap av glenoid. Dersom dette tapet blir stort nok vil leddflaten være så redusert at man ikke vil kunne stabilisere leddet kun ved hjelp av labrumfiksasjon. Det magiske tallet her er 25%, hvor man antar at >25% bentap av glenoid vil medføre vedvarende instabilitet på tross av labrumfiksasjon [23]. Forfatterne argumenterer med at man ved slike skader vil behove inngrep rettet mot bentapet i tillegg for å sørge for et anatomisk stabilt ledd.
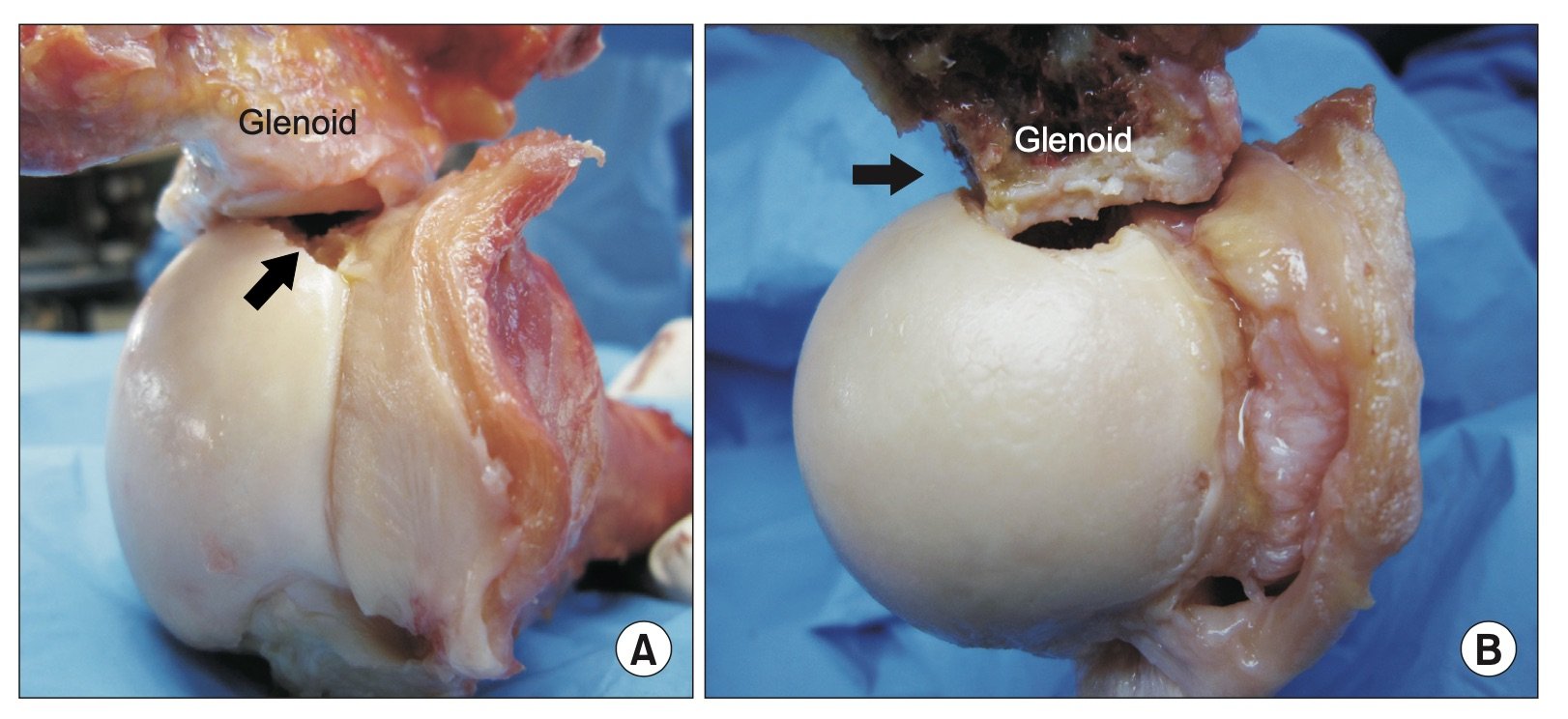
Hill Sach lesjoner er mer alvorlige enn vi har trodd. Ved gjentagne skulderluksasjoner blir ofte disse lesjonene større, bredere og dypere og kan skape stadig større konflikt med glenoid.
Hill-Sach lesjoner er impresjonsskader hvor fremre del av glenoid skaper en impresjon på posteriore caput humeri. Skaden forekommer hyppig, i omkring 50% av traumatiske skulderluksasjoner [24]. I retrospektive analyser er Hill Sach lesjoner inkonsekvent assosisert med skulderinstabilitet. Dette er antageligvis grunnet forskjellige måter å beskrive skadens størrelse på. Det ser ut til at Hill Sach lesjonene, spesielt de som er lokalisert medialt, har en større tendens til å «hekte seg» i anteriore del av glenoid, spesielt ved abduksjon og utoverrotasjonsbevegelser, en såkalt «engaging Hill Sach lesion». Det ser også ut til at gjentatte luksasjoner gjør at størrelsen på lesjonen kan øke [20].
Som kliniker bør man være spesielt obs på de såkalte bi-polare lesjonene hvor man har skader på både glenoid og caput humeri [20]. Et relativt nytt konsept som er beskrevet er «on-track off-track lesjoner» [25]. Dette beskriver hvordan caput beveger seg i forhold til glenoid og avhengig av lokalisasjonen og størrelsen på den ossøse lesjonen (målt ut fra Hill Sach lesjonen) så vil skulderen kunne bevege seg i «riktig» eller «feil» mønster. Hvis lesjonen er «on track», så er det kontakt mellom humerushodet og glenoid gjennom bevegelsen, og man kan opprettholde stabilitet i leddet. Med «off-track» vil noe av denne kontakten brytes, og leddet vil være disponert for instabilitet. Man vil kunne utvikle varierende grad av instabilitet avhengig av skadetype og -størrelse. Hill Sach lesjonen kan være stor, men fortsatt ikke være involvert direkte i glenoid og dermed fortsatt være en on-track lesion. Avhengig av lokalisasjon, kan selve lesjonen være liten, men allikevel havne i direkte konflikt med glenoid og dermed være en off-track (se bilde). Man hevder nå at selv ved off-track lesjoner, så lenge bentapet av glenoid er <25%, så er det ikke nødvendig med øvrige tiltak og man kan utføre en tradisjonell Latarjet prosedyre eller en artroskopisk remplissage. Dersom bentapet skulle være >25% så mener man at det er nødvendig å gjøre bengraft og at dette vil kunne konvertere en off-track lesjon til en on-track lesjon. I tilfeller med on-track Hill Sach lesjoner og <25% bentap av glenoid, så mener man at det er tilstrekkelig å utføre en artroskopisk Bankartfiksasjon (bløtdelsfiksasjon) [23].
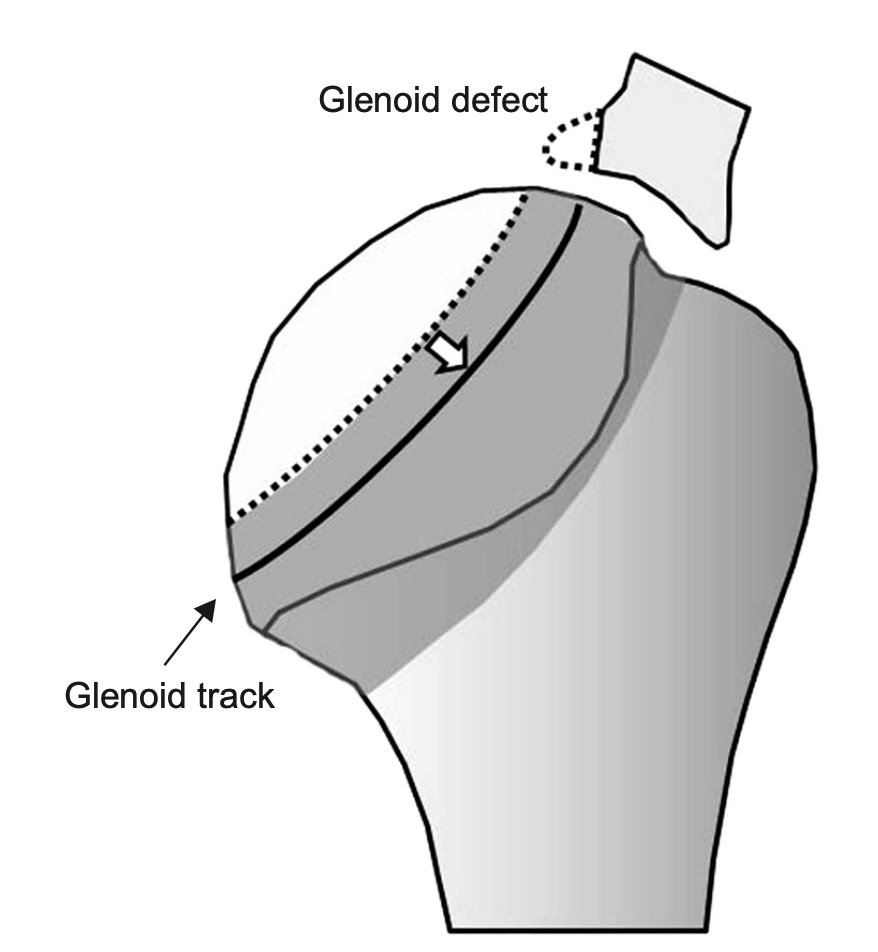
Eksempel på en ‘off track’ lesjon hvor skadene på glenoid og caput humeri reduserer artikulasjonen mellom leddflatene
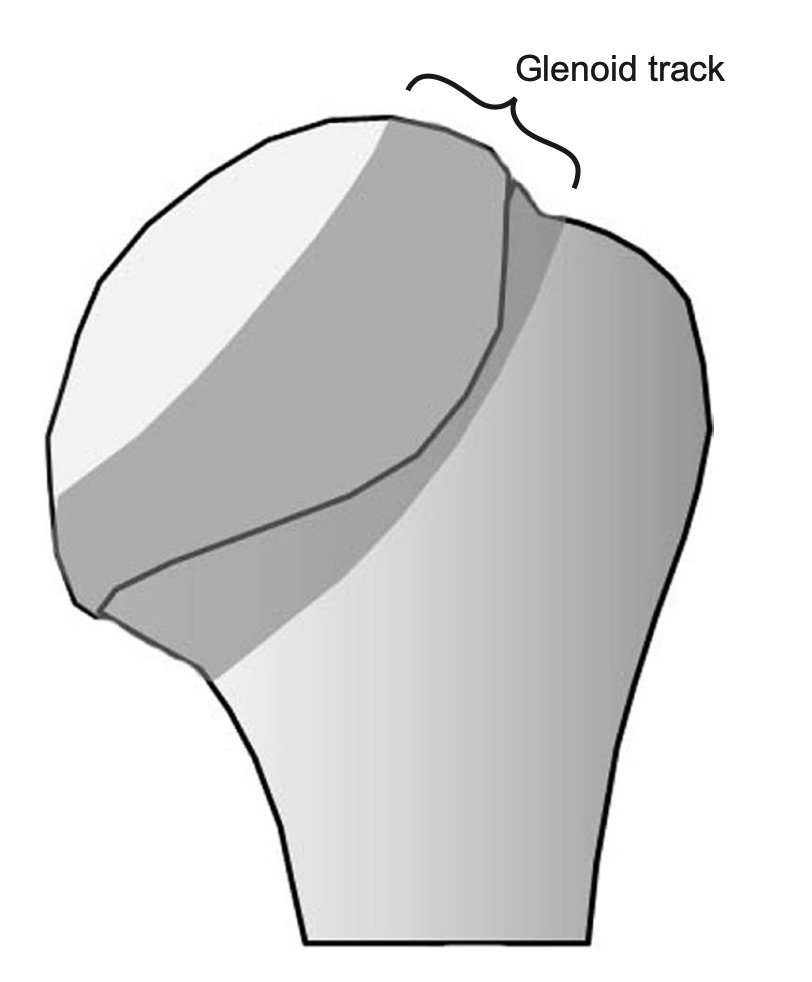
‘Glenoid track’ beskriver hvordan caput artikulerer med glenoid. Skader på caput humeri (Hill Sach lesjoner) vil kunne skape konflikt med artikulasjonen mot glenoid
Hvordan går det med pasienter som lukserer skulderen?
Håndteringen av en traumatisk, fremre førstegangsluksasjon i helsevesenet i Norge i dag bærer preg av at man antar at de fleste pasientene vil klare seg bra etter traumet. En tenkt kasuistikk kunne være:
En mannlig, 22 år gammel idrettsaktiv pasient som får en takling på fotballbanen. Han lander på utstrakt arm og pådrar seg det som ser ut som en skulderluksasjon. Smertene er så store at man ikke klarer å reponere skulderen uten medisinsk assistanse. Pasienten ankommer legevakt hvor man får foretatt et røntgenbilde og verifisert luksasjonen. I over 90% av tilfellene vil skulderen være luksert anteriort [9]. Skulderen reponeres og man foretar typisk et kontrollrøntgen for å verifisere at skulderen er reponert. Dersom det ikke er følgeskader (vaskulære eller nevrologiske), immobiliseres skulderen i internrotasjon i en kortere periode. Varigheten av immobilisering er forskjellig fra sted til sted, men typisk 1-3 uker.
Dette er, erfaringsmessig, slik den primære behandlingen foregår i dag. Mange anbefales å oppsøke fysioterapeut etter luksasjonen, men graden av etterlevelse, kvaliteten på oppfølgingen og hva slags effekt denne eventuelle oppfølgingen i sannhet har vites ikke. Variansen i post-traumatisk oppfølging er bekymringsfull når man dykker ned i litteraturen og ser hvordan pasienter med traumatisk skulderluksasjon klarer seg. I 2018 kom en stor systematisk gjennomgang som så på dette: «treatment after traumatic shoulder dislocation: a systematic review with a network meta-analysis» [26]. Leser man konklusjonen av denne analysen, får man også et innblikk i hvordan ordlyden presenterer funnene i en favorabel tone: «there was moderate-quality evidence that half of the patients managed with physiotherapy after a first-time traumatic shoulder dislocation did not experience recurrent shoulder dislocations». Halvparten av pasientene opplever altså ikke ytterligere dislokasjonsepisoder. Men på den annen side betyr det også at èn av to pasienter vil reluksere. Hvis man videre analyserer på alder og kjønn, ser man at menn under 20år har >70% sannsynlighet for å reluksere skulderen [24]. Den systematiske gjennomgangen argumenterer videre for at kirurgi bør vurderes dersom pasienten utvikler kronisk instabilitet etter flere reluksasjoner [26]. Dette ville være et ansvarlig og forståelig argument, dersom denne «vent-å-se» tilnærmingen ikke medførte ytterligere skade på skulderen. Dessverre ser det ut til at ytterligere reluksasjoner også medfører progressiv skade på skulderens stabiliserende strukturer, og at skadene muligens ikke lar seg kirurgisk reparere og stabilisere. Man derfor velge å se på dette på to forskjellige måter:
- Bør post-traumatisk oppfølging og rehabilitering endres?
- Bør man gjøre stabiliserende kirurgi langt hyppigere enn det gjøres i dag?
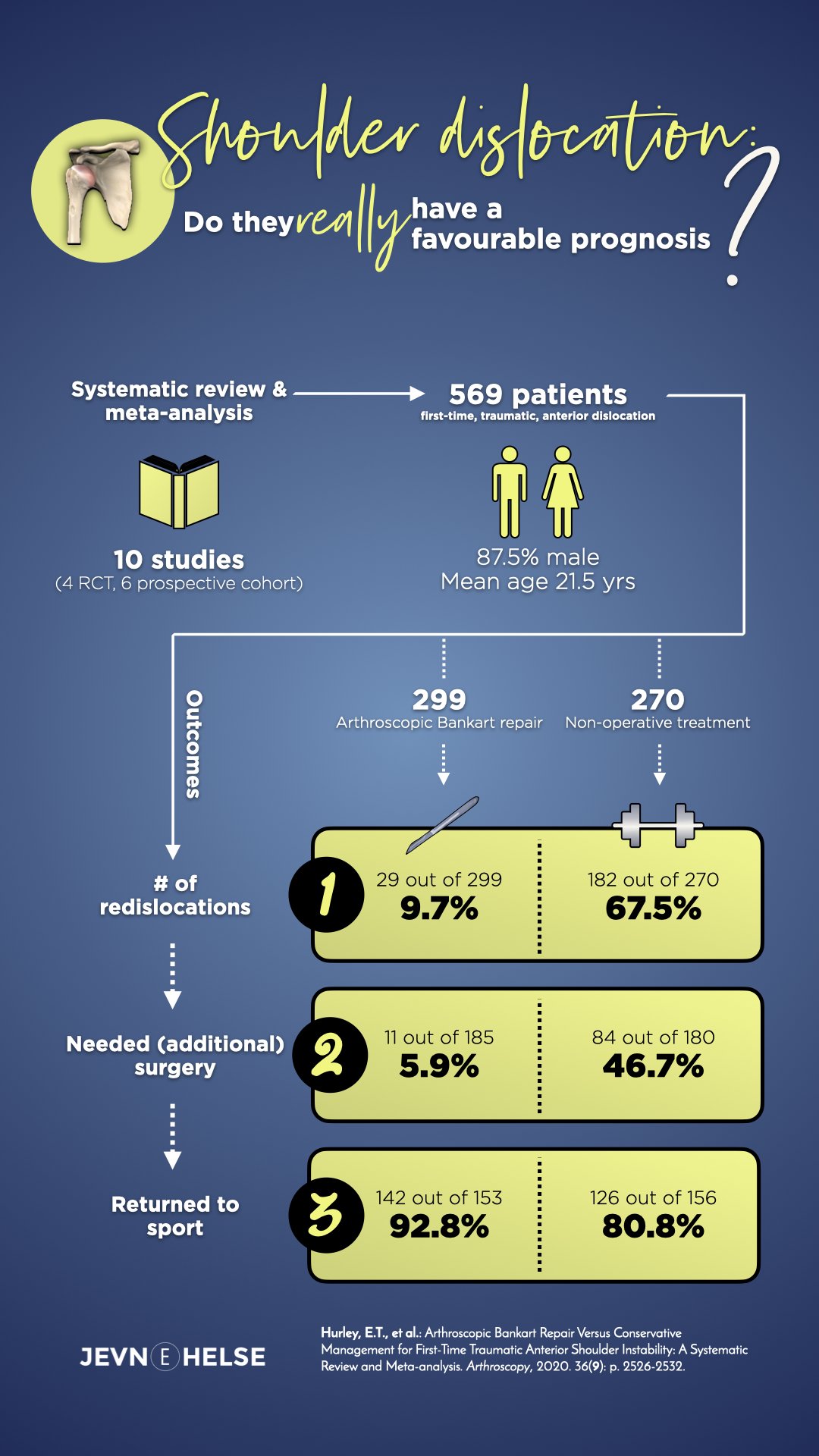
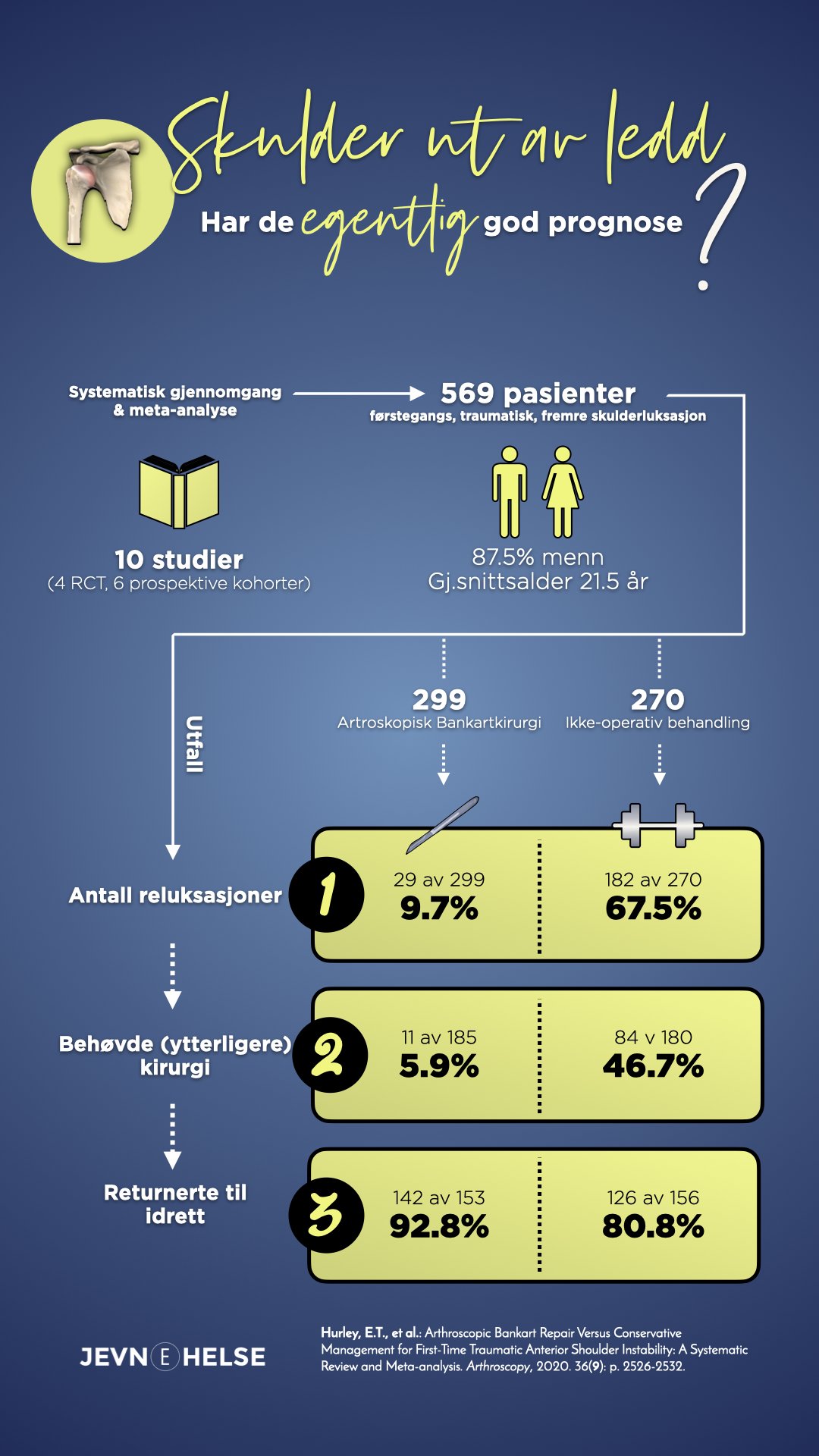
En ny leder i bladet Arthroscopy av bl.a. den norske ortopeden Kaare Midtgaard adresserer spørsmål 2 [27]. De har skrevet en kommentar basert på en helt ny systematisk gjennomgang av Hurley og kolleger, som har sammenlignet pasienter med traumatisk, fremre skulderluksasjon som enten har blitt stabilisert kirurgisk eller som har gjennomgått ikke-operativ behandling [28]. Midtgaard mener at pasienter med traumatisk, fremre skulderluksasjon bør opereres langt tidligere og langt hyppigere enn det gjøres i dag. I Hurley sin artikkel undersøkte man studier som sammenlignet Bankartkirurgi med ikke-operativ behandling (n=10 studier). Man inkluderte randomiserte, kliniske studier (n=4) og prospektive studier (n=6). Disse ti studiene sammenlignet 270 pasienter som ikke ble operert med 299 som gjennomgikk artroskopisk Bankartkirurgi. 87.7% av pasientene var menn, gjennomsnittsalderen var 21.5 år og gjennomsnittlig oppfølgingstid var 66mnd (5.5 år). Man målte utfallet av behandlingen gjennom tre forskjellige kriterier a) om pasienten relukserer skulderen b) om pasienten ender opp i operasjon eller ytterligere operasjon c) om pasienten returnerer til idrett etter traumet. Konklusjonen av denne analysen er nedslående:
- 4% av pasientene som får ikke-operativ behandling får ytterligere reluksasjon, mot 9.7% i Bankartgruppen
- Ytterligere kirurgi ble rapportert i 6 av de 10 studiene. Av 185 pasienter i Bankartkirurgigruppen måtte 11 pasienter (5.9% ha ytterligere kirurgi), mens av 180 pasienter som fikk ikke-operativ behandling, endte 84 (46.7%) opp med kirurgi i løpet av oppfølgingstiden
- Return-to-play ble rapportert i 6 av de 10 studiene. Av 153 pasienter i Bankartgruppen returnerte 142 (92.8%) tilbake til idrett, hvor av 126 av 156 (80.8%) pasienter i ikke-operativgruppe returnerte til idrett.
- Basert på Hurley sin systematiske gjennomgang er det 7 ganger mer sannsynlig å reluksere skulderen hvis man mottar ikke-operativ behandling, sammenlignet med å kirurgisk stabilisere skulderen etter førstegangsluksasjon.
Basert på materialet av litteratur som nå foreligger i 2020, så kan man argumentere for at dagens håndtering av traumatiske, fremre skulderluksasjoner er uansvarlig. Rådgivningen og oppfølgingen etter traumet er basert på en misforstått antagelse om at skaden ikke medfører varige problemer for pasientene, og at man nærmest «valgfritt» kan oppsøke en fysioterapeut «for litt rehabilitering» så er alt i skjønneste orden. Tallenes klare tale forteller derimot at nesten 70% av disse pasientene vil oppleve residiverende luksasjoner med antageligvis progredierende vevsskade som gjør kirurgisk reparasjon stadig mer kompleks og vanskelig. Nesten 50% av pasientene som ikke blir operert etter traumet, vil allikevel velge operasjon på et senere tidspunkt. Et lavere antall pasienter vil returnere til sport, og mange vil rapportere vedvarende funksjonsproblemer i lang tid. Nåværende håndtering av traumatisk, fremre skulderluksasjon er ikke basert på litteratur og vitenskap, men i stedet erfaring, kultur og antagelser. Det man vet for lite om, er hvordan langtidsutfallet for disse pasientene er i et samfunnsøkonomisk og -medisinsk perspektiv. Dette er primært unge, idrettsaktive pasienter hvor mange antageligvis vil oppleve vedvarende funksjonsproblemer med smerter i skulderen i mange år etter traumet. Hvilken betydning dette har for deltagelse i arbeidslivet, ivaretagelse av egen helse og psykososial betydning for pasienten er uvisst, men man kan spekulere i om dette er av stor betydning i et folkehelseperspektiv.
Kliniske betraktninger
I en tid hvor vi blir bombardert med meldinger om at skulderkirurgi skal unngås hos pasienter med subakromielle plager [29-31], må vi vokte oss for å ekstrapolere disse funnene ukritisk til en helt annen pasientgruppe. Pasienter med traumatisk, fremre skulderluksasjon har et alvorlig traume som medfører betydelig, anatomisk skade på skulderens stabiliserende strukturer. Et betydelig antall av disse pasientene vil måtte undergå senere kirurgi, oppleve gjentagende skulderluksasjoner og i mindre grad returnere til aktivitet og idrett. Dette er derfor en oppfordring til klinikere om å anerkjenne skulderinstabilitet på traumatisk basis som en unik subgruppe av skulderpasienter som bør håndteres på en helt annen måte enn den vanlige «skuldervondten» vi ser daglig. Denne forfatteren vil argumentere for at alle pasienter med traumatisk skulderluksasjon bør vurderes med MR med vekt på å undersøke glenoid bentap, labrumskade, kapselskade og eventuelt rotatorcuffskade hos eldre individer. Avhengig av alder, bør man være spesielt bekymret for yngre pasienter som i langt høyere grad vil oppleve gjentagende luksasjonstilfeller og antageligvis vil ha bedre utbytte av tidlig kirurgisk intervensjon. Avslutningsvis vil jeg oppfordre klinikere til å være liberale med henvisning til ortoped på denne pasientgruppen, da man i 2020 har god dokumentasjon for at mange pasienter vil oppleve bedre skulderfunksjon med mindre smerte, høyere grad av aktivitetsnivå og ikke minst en mer stabil og velfungerende skulder etter et inngrep.
REFERANSER:
- Munk, R., et al.: Mens vi venter på nye retningslinjer for behandling av korsryggsmerter. Tidsskr Nor Laegeforen, 2020. 140(8).
- Lin, I., et al.: What does best practice care for musculoskeletal pain look like? Eleven consistent recommendations from high-quality clinical practice guidelines: systematic review. Br J Sports Med, 2019.
- Caneiro, J.P., et al.: It is time to move beyond ‘body region silos’ to manage musculoskeletal pain: five actions to change clinical practice. Br J Sports Med, 2019.
- Lewis, J., et al.: Is it time to reframe how we care for people with non-traumatic musculoskeletal pain? Br J Sports Med, 2018.
- Enger, M., et al.: Shoulder injuries from birth to old age A 1-year prospective study of 3031 shoulder injuries in an urban population. Injury, 2018.
- Hasebroock, A.W., et al.: Management of primary anterior shoulder dislocations: a narrative review. Sports Med Open, 2019. 5(1): p. 31.
- Liavaag, S., et al.: The epidemiology of shoulder dislocations in Oslo. Scand J Med Sci Sports, 2011. 21(6): p. e334-40.
- King, S.W., et al.: Management of first time shoulder dislocation. Journal of Arthroscopy and Joint Surgery, 2018. 5(2): p. 86-89.
- Brownson, P., et al.: BESS/BOA Patient Care Pathways: Traumatic anterior shoulder instability. Shoulder Elbow, 2015. 7(3): p. 214-26.
- Olds, M.K., et al.: Who will redislocate his/her shoulder? Predicting recurrent instability following a first traumatic anterior shoulder dislocation. BMJ Open Sport & Exercise Medicine, 2019. 5(1).
- Girish, G., et al.: Ultrasound of the shoulder: asymptomatic findings in men. AJR Am J Roentgenol, 2011. 197(4): p. W713-9.
- Moosmayer, S., et al.: Prevalence and characteristics of asymptomatic tears of the rotator cuff: an ultrasonographic and clinical study. J Bone Joint Surg Br, 2009. 91(2): p. 196-200.
- Schwartzberg, R., et al.: High Prevalence of Superior Labral Tears Diagnosed by MRI in Middle-Aged Patients With Asymptomatic Shoulders. Orthop J Sports Med, 2016. 4(1): p. 2325967115623212.
- Herzog, R., et al.: Variability in diagnostic error rates of 10 MRI centers performing lumbar spine MRI examinations on the same patient within a 3-week period. Spine J, 2016.
- Webster, B.S., et al.: Iatrogenic consequences of early magnetic resonance imaging in acute, work-related, disabling low back pain. Spine (Phila Pa 1976), 2013. 38(22): p. 1939-46.
- Bankart, A.S., et al.: Recurrent or habitual dislocation of the shoulder-joint. 1923. Clin Orthop Relat Res, 1993(291): p. 3-6.
- Gooding, B.W.T., et al.: The Management of Acute Traumatic Primary Anterior Shoulder Dislocation in Young Adults. Shoulder & Elbow, 2017. 2(3): p. 141-146.
- Antonio, G.E., et al.: First-time shoulder dislocation: High prevalence of labral injury and age-related differences revealed by MR arthrography. J Magn Reson Imaging, 2007. 26(4): p. 983-91.
- Ozbaydar, M., et al.: Results of arthroscopic capsulolabral repair: Bankart lesion versus anterior labroligamentous periosteal sleeve avulsion lesion. Arthroscopy, 2008. 24(11): p. 1277-83.
- Easwaran, R., et al.: Imaging in shoulder instability with focus on identifying and measuring bone loss: A narrative review. Journal of Arthroscopy and Joint Surgery, 2018. 5(2): p. 71-78.
- Nakagawa, S., et al.: The Development Process of Bipolar Bone Defects From Primary to Recurrent Instability in Shoulders With Traumatic Anterior Instability. Am J Sports Med, 2019. 47(3): p. 695-703.
- Rugg, C.M., et al.: Surgical stabilization for first-time shoulder dislocators: a multicenter analysis. J Shoulder Elbow Surg, 2018. 27(4): p. 674-685.
- Yamamoto, N., et al.: Osseous Defects Seen in Patients with Anterior Shoulder Instability. Clin Orthop Surg, 2015. 7(4): p. 425-9.
- Robinson, C.M., et al.: Functional outcome and risk of recurrent instability after primary traumatic anterior shoulder dislocation in young patients. J Bone Joint Surg Am, 2006. 88(11): p. 2326-36.
- Yamamoto, N., et al.: Contact between the glenoid and the humeral head in abduction, external rotation, and horizontal extension: a new concept of glenoid track. J Shoulder Elbow Surg, 2007. 16(5): p. 649-56.
- Kavaja, L., et al.: Treatment after traumatic shoulder dislocation: a systematic review with a network meta-analysis. Br J Sports Med, 2018. 52(23): p. 1498-1506.
- Provencher, C.M.T., et al.: Editorial Commentary: Evidence to Support Surgical Intervention for First-Time Shoulder Instability: Stabilize Them Early! Arthroscopy, 2020. 36(9): p. 2533-2536.
- Hurley, E.T., et al.: Arthroscopic Bankart Repair Versus Conservative Management for First-Time Traumatic Anterior Shoulder Instability: A Systematic Review and Meta-analysis. Arthroscopy, 2020. 36(9): p. 2526-2532.
- Lahdeoja, T., et al.: Subacromial decompression surgery for adults with shoulder pain: a systematic review with meta-analysis. Br J Sports Med, 2019.
- Vandvik, P.O., et al.: Subacromial decompression surgery for adults with shoulder pain: a clinical practice guideline. BMJ, 2019. 364: p. l294.
- Jones, T., et al.: Longitudinal study of use and cost of subacromial decompression surgery: the need for effective evaluation of surgical procedures to prevent overtreatment and wasted resources. BMJ Open, 2019. 9(8): p. e030229.
Denne artikkelen ble også publisert i Fysioterapi I Privat Praksis nr. 5 (2020)
OBS! På podcasten vår har vi dekket flere episoder med skulderinstabilitet. I episode 17 har vi en enkel gjennomgang av skulderinstabilitet som tema, og i episode 18 diskuterer vi traumatisk fremre skulderluksasjon med ortoped Kaare Midtgaard.